怴婯婰帠偺搳峞傪峴偆偙偲偱丄旕昞帵偵偡傞偙偲偑壜擻偱偡丅
2017擭11寧02擔
摐擜昦偺媈栤
偦傟偱偼丄嶐擔偺媈栤偺夝愢傪偟傑偡丅
Q1.寣摐抣偑忋偑傜側偄傛偆偵偡傞偵偼僄僱儖僊乕偩偗婥偵偟偰偄傟偽傛偄丅
乑偐✕偐丠
仺A.✕
堦斒揑偵僄僱儖僊乕偑崅偄傕偺偼寣摐抣傪忋偘傗偡偄傕偺偲峫偊偰栤戣偼偁傝傑偣傫丅
偦偺偨傔丄巗斕昳偼僄僱儖僊乕昞帵傪妋擣偟偰僄僱儖僊乕偺崅偡偓傞傕偺偼旔偗傞偙偲偑廳梫偱偡丅
偨偩偟丄僄僱儖僊乕偺崅偝亖寣摐抣偑忋徃偟傗偡偄傕偺偲偄偆峫偊曽偼娫堘偄偱偡丅
僄僱儖僊乕偵側傞傕偺偼丄扽悈壔暔偲偨傫傁偔幙偲帀幙偺嶰偮偟偐偁傝傑偣傫丅
偙偺拞偱傕堦斣寣摐抣傪忋偘傗偡偄傕偺偼扽悈壔暔乮摐幙乯偱偡丅
扽悈壔暔扨撈偱怘傋傞偺偑嵟傕寣摐抣傪忋偘傗偡偄偺偱丄
偍偵偓傝扨撈偱愛庢偡傞偺偼丄僄僱儖僊乕偼200kcal庛掱搙偟偐偁傝傑偣傫偑寣摐抣傪忋偘傗偡偄怘傋曽偱偡丅
寣摐抣傪忋偘偵偔偔偡傞偨傔偵偼丄僄僱儖僊乕偩偗偱側偔僶儔儞僗傕峫偊傞偙偲偑廳梫偱偡丅
Q2.怘帠傪愛庢偡傞慜偵栰嵷傪偲傞偙偲偼寣摐抣忋徃傪娚傗偐偵偡傞偲偄偆偺偼桳柤偱偡偑丄
怘捈慜偵偲傞偺偑桳岠偱偁傞丅
乑偐✕偐丅
師夞丄夝愢偟傑偡丅
Q1.寣摐抣偑忋偑傜側偄傛偆偵偡傞偵偼僄僱儖僊乕偩偗婥偵偟偰偄傟偽傛偄丅
乑偐✕偐丠
仺A.✕
堦斒揑偵僄僱儖僊乕偑崅偄傕偺偼寣摐抣傪忋偘傗偡偄傕偺偲峫偊偰栤戣偼偁傝傑偣傫丅
偦偺偨傔丄巗斕昳偼僄僱儖僊乕昞帵傪妋擣偟偰僄僱儖僊乕偺崅偡偓傞傕偺偼旔偗傞偙偲偑廳梫偱偡丅
偨偩偟丄僄僱儖僊乕偺崅偝亖寣摐抣偑忋徃偟傗偡偄傕偺偲偄偆峫偊曽偼娫堘偄偱偡丅
僄僱儖僊乕偵側傞傕偺偼丄扽悈壔暔偲偨傫傁偔幙偲帀幙偺嶰偮偟偐偁傝傑偣傫丅
偙偺拞偱傕堦斣寣摐抣傪忋偘傗偡偄傕偺偼扽悈壔暔乮摐幙乯偱偡丅
扽悈壔暔扨撈偱怘傋傞偺偑嵟傕寣摐抣傪忋偘傗偡偄偺偱丄
偍偵偓傝扨撈偱愛庢偡傞偺偼丄僄僱儖僊乕偼200kcal庛掱搙偟偐偁傝傑偣傫偑寣摐抣傪忋偘傗偡偄怘傋曽偱偡丅
寣摐抣傪忋偘偵偔偔偡傞偨傔偵偼丄僄僱儖僊乕偩偗偱側偔僶儔儞僗傕峫偊傞偙偲偑廳梫偱偡丅
Q2.怘帠傪愛庢偡傞慜偵栰嵷傪偲傞偙偲偼寣摐抣忋徃傪娚傗偐偵偡傞偲偄偆偺偼桳柤偱偡偑丄
怘捈慜偵偲傞偺偑桳岠偱偁傞丅
乑偐✕偐丅
師夞丄夝愢偟傑偡丅
亂偙偺僇僥僑儕乕偺嵟怴婰帠亃
-
no image
-
no image
-
no image
-
no image
-
no image
2017擭11寧01擔
摐擜昦偺媈栤
摐擜昦偱偍崲傝偺偙偲丄媈栤側偳偼偁傝傑偣傫偐丠
崱擔偐傜偼丄偦傫側曽偺偍栶偵棫偰傞傛偆偵忣曬傪敪怣偟偰偄偒偨偄偲巚偄傑偡丅
晛抜偍崲傝偺偙偲丄偛幙栤偑偁傟偽僐儊儞僩棑偐傜偛幙栤偔偩偝偄偹丅
Q1.寣摐抣偑忋偑傜側偄傛偆偵偡傞偵偼僄僱儖僊乕偩偗婥偵偟偰偄傟偽傛偄丅
乑偐✕偐丠
師夞丄夝愢偟傑偡丅
崱擔偐傜偼丄偦傫側曽偺偍栶偵棫偰傞傛偆偵忣曬傪敪怣偟偰偄偒偨偄偲巚偄傑偡丅
晛抜偍崲傝偺偙偲丄偛幙栤偑偁傟偽僐儊儞僩棑偐傜偛幙栤偔偩偝偄偹丅
Q1.寣摐抣偑忋偑傜側偄傛偆偵偡傞偵偼僄僱儖僊乕偩偗婥偵偟偰偄傟偽傛偄丅
乑偐✕偐丠
師夞丄夝愢偟傑偡丅
2017擭10寧31擔
寣摐抣埲奜偺僐儞僩儘乕儖巜昗
摐擜昦偱偼寣摐僐儞僩儘乕儖傪偡傞偺偑尨懃偱偡偑丄
偦偺懠偵傕僐儞僩儘乕儖偡傋偒巜昗偑偁傝傑偡丅
亂懱廳亃
丒昗弨懱廳乮噑乯亖恎挿乮m乯×恎挿乮m乯×22
丒BMI亖懱廳乮k乯/恎挿乮m乯/恎挿乮m乯
仸BMI22偑挿柦偱偁傝丄偐偮昦婥偵偐偐傝偵偔偄偲偄偆曬崘偑偁傝傑偡丅
丂忋婰昗弨懱廳傪栚昗偵偡傞偐丄BMI22傪壓夞偭偰傕昁偢偟傕愊嬌揑偵懱廳憹壛傪恾傞昁梫偼偁傝傑偣傫丅
丂BMI25埲忋傪旍枮偲偟傑偡丅
丂旍枮偺曽偼丄摉柺偼尰懱廳偺5亾尭傪栚巜偟傑偟傚偆丅
丂払惉屻偼20嵨帪偺懱廳傗丄屄恖偺懱廳曄壔偺宱夁丄恎懱妶摦検側偳傪嶲峫偵栚昗懱廳傪寛傔傑偟傚偆丅
亂寣埑亃
丒廂弅帪寣埑丂130噊Hg枹枮
丒奼挘帪寣埑丂80噊Hg枹枮
仸寣埑應掕偼捠忢嵖埵偱5暘掱搙埨惷偺屻偵峴偄傑偡丅
丂摐擜昦帺棩恄宱忈奞傪傕偮椺偱偼丄應掕偺懱埵偵傛傝寣埑偑堎側傝傑偡丅
丂棫偪偔傜傒側偳偑偁傞応崌偼丄懱埵偵傛傞寣埑偺曄摦偺桳柍傪妋擣偡傞傛偆偵偟傑偟傚偆丅
丂壠掚寣埑偺應掕偼丄崅寣埑偺恌抐傗崀埑嵻偺岠壥偺敾抐偵桳梡偱偡丅
丂偙偺応崌丄廂弅婜寣埑125噊Hg枹枮丄奼挘婜寣埑75噊Hg枹枮傪栚昗偲偟丄
丂挬偼婲彴屻1帪娫埲撪丄攔擜屻嵖埵1乣2暘偺埨惷屻丄崀埑嵻暈梡慜丄挬怘慜偵丄
丂傑偨偼栭偼廇怮慜丄嵖埵1乣2暘偺埨惷屻偵應掕偟傑偡丅
亂寣惔帀幙亃
丒LDL僐儗僗僥儘乕儖丂120噐/dL枹枮乮姤摦柆幘姵偑偁傞応崌偼100噐/dL枹枮乯
丒HDL僐儗僗僥儘乕儖丂40噐/dL埲忋
丒拞惈帀朾丂150噐/dL枹枮乮憗挬嬻暊帪乯
丒non-HDL僐儗僗僥儘乕儖丂150噐/dL枹枮乮姤摦柆幘姵偑偁傞応崌偼130噐/dL枹枮乯
亂崌暪徢傪尒弌偡偨傔偺専嵏偲巜昗亃
娽掙丄擜拞傾儖僽儈儞丄擜抈敀丄僋儗傾僠僯儞丄BUN乮寣拞擜慺拏慺乯丄Ccr乮僋儗傾僠僯儞僋儕傾儔儞僗乯丄
傾僉儗僗銯斀幩丄怳摦妎丄寣惔帀幙丄擜巁丄娞婡擻丄寣嶼丄嫻晹X慄丄怱揹恾丄寣埑側偳
寣摐抣偩偗偱偼側偔丄忋婰偺専嵏寢壥傪僐儞僩儘乕儖偡傞偙偲傕丄
摐擜昦傪埆壔偝偣側偄傛偆偵偡傞偨傔偵旕忢偵廳梫側偙偲偱偡丅
偦偺懠偵傕僐儞僩儘乕儖偡傋偒巜昗偑偁傝傑偡丅
亂懱廳亃
丒昗弨懱廳乮噑乯亖恎挿乮m乯×恎挿乮m乯×22
丒BMI亖懱廳乮k乯/恎挿乮m乯/恎挿乮m乯
仸BMI22偑挿柦偱偁傝丄偐偮昦婥偵偐偐傝偵偔偄偲偄偆曬崘偑偁傝傑偡丅
丂忋婰昗弨懱廳傪栚昗偵偡傞偐丄BMI22傪壓夞偭偰傕昁偢偟傕愊嬌揑偵懱廳憹壛傪恾傞昁梫偼偁傝傑偣傫丅
丂BMI25埲忋傪旍枮偲偟傑偡丅
丂旍枮偺曽偼丄摉柺偼尰懱廳偺5亾尭傪栚巜偟傑偟傚偆丅
丂払惉屻偼20嵨帪偺懱廳傗丄屄恖偺懱廳曄壔偺宱夁丄恎懱妶摦検側偳傪嶲峫偵栚昗懱廳傪寛傔傑偟傚偆丅
亂寣埑亃
丒廂弅帪寣埑丂130噊Hg枹枮
丒奼挘帪寣埑丂80噊Hg枹枮
仸寣埑應掕偼捠忢嵖埵偱5暘掱搙埨惷偺屻偵峴偄傑偡丅
丂摐擜昦帺棩恄宱忈奞傪傕偮椺偱偼丄應掕偺懱埵偵傛傝寣埑偑堎側傝傑偡丅
丂棫偪偔傜傒側偳偑偁傞応崌偼丄懱埵偵傛傞寣埑偺曄摦偺桳柍傪妋擣偡傞傛偆偵偟傑偟傚偆丅
丂壠掚寣埑偺應掕偼丄崅寣埑偺恌抐傗崀埑嵻偺岠壥偺敾抐偵桳梡偱偡丅
丂偙偺応崌丄廂弅婜寣埑125噊Hg枹枮丄奼挘婜寣埑75噊Hg枹枮傪栚昗偲偟丄
丂挬偼婲彴屻1帪娫埲撪丄攔擜屻嵖埵1乣2暘偺埨惷屻丄崀埑嵻暈梡慜丄挬怘慜偵丄
丂傑偨偼栭偼廇怮慜丄嵖埵1乣2暘偺埨惷屻偵應掕偟傑偡丅
亂寣惔帀幙亃
丒LDL僐儗僗僥儘乕儖丂120噐/dL枹枮乮姤摦柆幘姵偑偁傞応崌偼100噐/dL枹枮乯
丒HDL僐儗僗僥儘乕儖丂40噐/dL埲忋
丒拞惈帀朾丂150噐/dL枹枮乮憗挬嬻暊帪乯
丒non-HDL僐儗僗僥儘乕儖丂150噐/dL枹枮乮姤摦柆幘姵偑偁傞応崌偼130噐/dL枹枮乯
亂崌暪徢傪尒弌偡偨傔偺専嵏偲巜昗亃
娽掙丄擜拞傾儖僽儈儞丄擜抈敀丄僋儗傾僠僯儞丄BUN乮寣拞擜慺拏慺乯丄Ccr乮僋儗傾僠僯儞僋儕傾儔儞僗乯丄
傾僉儗僗銯斀幩丄怳摦妎丄寣惔帀幙丄擜巁丄娞婡擻丄寣嶼丄嫻晹X慄丄怱揹恾丄寣埑側偳
寣摐抣偩偗偱偼側偔丄忋婰偺専嵏寢壥傪僐儞僩儘乕儖偡傞偙偲傕丄
摐擜昦傪埆壔偝偣側偄傛偆偵偡傞偨傔偵旕忢偵廳梫側偙偲偱偡丅
2017擭10寧30擔
摐擜昦偺嫬奅宆偲偼丠
摐擜昦偺嫬奅宆偲偼壗偱偟傚偆偐丠
丒嫬奅宆偼75gOGTT偱丄摐擜昦宆傫偼惓忢宆偵傕懏偝側偄寣摐抣傪帵偡孮偱偡丅
丂WHO暘椶偱偺IGT乮懴摐擻埲忋乯偲IFG乮嬻暊帪寣摐堎忢乯偑偙偺孮偵憡摉偟傑偡丅
丒嫬奅宆偺拞偵偼摐擜昦偺敪徢夁掱傑偨偼夵慞夁掱偵偁傞徢椺偑崿嵼偟傑偡丅
丂偦偺昦懺偲偟偰丄僀儞僗儕儞暘斿忈奞偑庡偨傞傕偺偲丄僀儞僗儕儞掞峈惈偺憹戝偑庡偨傞傕偺偲偑偁傝丄
丂屻幰偵偼儊僞儃儕僢僋僔儞僪儘乕儉偲掓偡傞傕偺偑懡偔偁傝傑偡丅
丒儊僞儃儕僢僋僔儞僪儘乕儉偼丄暊峯撪帀朾拁愊偲僀儞僗儕儞掞峈惈傪婎斦偲偟偰偍傝丄
丂嘦宆摐擜昦傗摦柆峝壔惈幘姵偺婋尟場巕偑屄恖偵廤愊偟偨昦懺偲峫偊傜傟傑偡丅
75gOGTT偺嵺偺僀儞僗儕儞暘斿巜悢偑掅壓偟偨傕偺乮0.4埲壓乯偼摐擜昦傊恑揥偟傗偡偄偲偄傢傟偰偄傑偡丅
丒嫬奅宆偼75gOGTT偱丄摐擜昦宆傫偼惓忢宆偵傕懏偝側偄寣摐抣傪帵偡孮偱偡丅
丂WHO暘椶偱偺IGT乮懴摐擻埲忋乯偲IFG乮嬻暊帪寣摐堎忢乯偑偙偺孮偵憡摉偟傑偡丅
丒嫬奅宆偺拞偵偼摐擜昦偺敪徢夁掱傑偨偼夵慞夁掱偵偁傞徢椺偑崿嵼偟傑偡丅
丂偦偺昦懺偲偟偰丄僀儞僗儕儞暘斿忈奞偑庡偨傞傕偺偲丄僀儞僗儕儞掞峈惈偺憹戝偑庡偨傞傕偺偲偑偁傝丄
丂屻幰偵偼儊僞儃儕僢僋僔儞僪儘乕儉偲掓偡傞傕偺偑懡偔偁傝傑偡丅
丒儊僞儃儕僢僋僔儞僪儘乕儉偼丄暊峯撪帀朾拁愊偲僀儞僗儕儞掞峈惈傪婎斦偲偟偰偍傝丄
丂嘦宆摐擜昦傗摦柆峝壔惈幘姵偺婋尟場巕偑屄恖偵廤愊偟偨昦懺偲峫偊傜傟傑偡丅
75gOGTT偺嵺偺僀儞僗儕儞暘斿巜悢偑掅壓偟偨傕偺乮0.4埲壓乯偼摐擜昦傊恑揥偟傗偡偄偲偄傢傟偰偄傑偡丅
2017擭10寧29擔
摐擜昦偺婎杮
摐擜昦偲偼丄僀儞僗儕儞嶌梡晄懌偵傛傞枬惈偺崅寣摐忬懺傪庡挘偲偡傞戙幱幘姵偱偡丅
亂僀儞僗儕儞嶌梡偲偼丠亃
僀儞僗儕儞偑懱偺慻怐偱丄戙幱挷惍擻偲敪婗偡傞偙偲傪偄偄傑偡丅
揔愗側僀儞僗儕儞偺嫙媼偲慻怐偺僀儞僗儕儞昁梫搙偺僶儔儞僗偑偲傟偰偄傟偽丄
寣摐傪娷傓戙幱慡懱偑惓忢偵曐偨傟傑偡丅
僀儞僗儕儞暘斿晄懌丄傑偨偼僀儞僗儕儞掞峈惈憹戝偼僀儞僗儕儞嶌梡晄懌傪偒偨偟丄寣摐抣偼忋徃偟傑偡丅
亂崅偄寣摐抣偺堐帩偼丠亃
僀儞僗儕儞嶌梡晄懌偱偁傞偙偲傪帵偟偰偄傑偡丅
帩懕偡傞拞摍搙埲忋偺崅寣摐偵傛傝丄
摿挜偁傞徢忬乮岥妷丄懡堸丄懡擜丄懱廳尭彮丄堈旀楯姶乯傪掓偟傑偡偑丄
偦傟埲奜偺応崌偼帺妎徢忬偵朢偟偔丄摐擜昦偺曽偑昦幆傪帩偪偵偔偄忬懺偱偡丅
亂媫寖偐偮崅搙偺僀儞僗儕儞嶌梡晄懌偼丠亃
寣摐抣偺挊偟偄忋徃丄働僩傾僔僪乕僔僗丄崅搙扙悈側偳傪婲偙偟丄
偝傜偵偼崅寣摐惈偺崹悋傪偒偨偡応崌傕偁傝傑偡丅
亂枬惈揑偵懕偔崅寣摐傗戙幱堎忢偼丠亃
栐枌丒恡偺嵶彫寣娗徢偍傛傃慡恎偺摦柆峝壔徢傪偍偙偟恑揥偝偣傑偡丅
偝傜偵丄恄宱忈奞丄敀撪忈側偳偺崌暪徢傕婲偙偟丄惗妶偺幙傪挊偟偔掅壓偝偣傑偡丅
亂鋁奜暘斿幘姵傗撪暘斿幘姵側偳丄懠偺幘姵傗忦審偵敽偆摐擜昦亃
忋婰偱偁偭偰傕崌暪徢偼弌尰偟傑偡丅
偟偨偑偭偰丄恌抐傗帯椕偼捠忢偺摐擜昦傪摨條偵峴偄傑偡丅
亂僀儞僗儕儞嶌梡偲偼丠亃
僀儞僗儕儞偑懱偺慻怐偱丄戙幱挷惍擻偲敪婗偡傞偙偲傪偄偄傑偡丅
揔愗側僀儞僗儕儞偺嫙媼偲慻怐偺僀儞僗儕儞昁梫搙偺僶儔儞僗偑偲傟偰偄傟偽丄
寣摐傪娷傓戙幱慡懱偑惓忢偵曐偨傟傑偡丅
僀儞僗儕儞暘斿晄懌丄傑偨偼僀儞僗儕儞掞峈惈憹戝偼僀儞僗儕儞嶌梡晄懌傪偒偨偟丄寣摐抣偼忋徃偟傑偡丅
亂崅偄寣摐抣偺堐帩偼丠亃
僀儞僗儕儞嶌梡晄懌偱偁傞偙偲傪帵偟偰偄傑偡丅
帩懕偡傞拞摍搙埲忋偺崅寣摐偵傛傝丄
摿挜偁傞徢忬乮岥妷丄懡堸丄懡擜丄懱廳尭彮丄堈旀楯姶乯傪掓偟傑偡偑丄
偦傟埲奜偺応崌偼帺妎徢忬偵朢偟偔丄摐擜昦偺曽偑昦幆傪帩偪偵偔偄忬懺偱偡丅
亂媫寖偐偮崅搙偺僀儞僗儕儞嶌梡晄懌偼丠亃
寣摐抣偺挊偟偄忋徃丄働僩傾僔僪乕僔僗丄崅搙扙悈側偳傪婲偙偟丄
偝傜偵偼崅寣摐惈偺崹悋傪偒偨偡応崌傕偁傝傑偡丅
亂枬惈揑偵懕偔崅寣摐傗戙幱堎忢偼丠亃
栐枌丒恡偺嵶彫寣娗徢偍傛傃慡恎偺摦柆峝壔徢傪偍偙偟恑揥偝偣傑偡丅
偝傜偵丄恄宱忈奞丄敀撪忈側偳偺崌暪徢傕婲偙偟丄惗妶偺幙傪挊偟偔掅壓偝偣傑偡丅
亂鋁奜暘斿幘姵傗撪暘斿幘姵側偳丄懠偺幘姵傗忦審偵敽偆摐擜昦亃
忋婰偱偁偭偰傕崌暪徢偼弌尰偟傑偡丅
偟偨偑偭偰丄恌抐傗帯椕偼捠忢偺摐擜昦傪摨條偵峴偄傑偡丅
2017擭10寧28擔
HbA1c抣偲暯嬒寣摐抣偺娫偵槰棧偑偁傞帪
寣摐僐儞僩儘乕儖偺巜昗偲偟偰曋棙側HbA1c偱偡偑丄
條乆側梫場偱崅傔偵弌偨傝丄掅傔偵弌偨傝偟傑偡丅
亂HbA1c偑崅傔亃
丒媫懍偵夵慞偟偨摐擜昦
丒揝寚朢惈忬懺
亂HbA1c抣偑掅傔亃
丒媫寖偵敪徢丒憹埆偟偨摐擜昦
丒揝寚朢惈昻寣偺夞暅婜
丒梟寣乮愒寣媴庻柦伀乯
丒幐寣屻乮愒寣媴惈惓仾乯丄桝寣屻
丒僄儕僗儘億僄僠儞偱帯椕拞偺恡惈昻寣
丒娞峝曄
亂偳偪傜偵傕側傝摼傞傕偺亃
丒堎忢僿儌僌儘價儞抣
忋婰偵偁偰偼傑傞応崌丄惓妋側HbA1c抣偱側偄壜擻惈偑偁傞偺偱丄拲堄偑昁梫偱偡丅
條乆側梫場偱崅傔偵弌偨傝丄掅傔偵弌偨傝偟傑偡丅
亂HbA1c偑崅傔亃
丒媫懍偵夵慞偟偨摐擜昦
丒揝寚朢惈忬懺
亂HbA1c抣偑掅傔亃
丒媫寖偵敪徢丒憹埆偟偨摐擜昦
丒揝寚朢惈昻寣偺夞暅婜
丒梟寣乮愒寣媴庻柦伀乯
丒幐寣屻乮愒寣媴惈惓仾乯丄桝寣屻
丒僄儕僗儘億僄僠儞偱帯椕拞偺恡惈昻寣
丒娞峝曄
亂偳偪傜偵傕側傝摼傞傕偺亃
丒堎忢僿儌僌儘價儞抣
忋婰偵偁偰偼傑傞応崌丄惓妋側HbA1c抣偱側偄壜擻惈偑偁傞偺偱丄拲堄偑昁梫偱偡丅
2017擭10寧27擔
HbA1c偺崙嵺昗弨壔偵敽偆昞婰朄偺曄峏
HbA1c偼2014擭4寧1擔傛傝NGSP抣偺傒傪昞婰偡傞傛偆偵曄峏偵側傝傑偟偨丅
HbA1c偼丄崙嵺揑偵摐擜昦帯椕忋偺廳梫側巜昗偲偟偰斈梡偝傟偰偄傑偡偑丄
変偑崙偱巊梡偝傟偰偒偨Japan Diabetes Society乮JDS乯抣偱昞婰偝傟偨HbA1c偼丄
変偑崙埲奜偺傎偲傫偳偺崙偱巊梡偝傟偰偄傞
National Glycohemoglobin Standardizarion Program乮NGSP乯抣偲斾妑偡傞偲
栺0.4亾掅抣偱偁傞偲偄偆栤戣偑偁傝傑偟偨丅
偦偙偱擔杮摐擜昦妛夛偱偼丄廬棃偺JDS抣偱昞婰偝傟偨HbA1c乮JDS抣乯偵0.4亾傪壛偊偨
怴偟偄HbA1c抣偵昞婰朄偵曄峏偡傞偙偲傪寛掕偟丄
愭偵偙傟傪乽崙嵺昗弨抣乿偲屇傇偙偲偵偟傑偟偨丅
偦偟偰2010擭7寧1擔埲崀丄塸暥帍偺尨挊榑暥傗崙嵺妛夛偺敪昞偵偍偄偰偼丄
摉柺偼廬棃偺HbA1c傪宲懕偟偰巊梡偟丄暿搑崘帵偡傞擔帪傪傕偭偰丄
HbA1c偵慡崙堦惸偵曄峏偡傞偙偲偲偟傑偟偨丅
偦偟偰丄2014擭4寧1擔傪傕偭偰HbA1c偺昞婰傪慡偰HbA1c抣偺傒偲偟丄JDS抣偺暪婰偼峴偄傑偣傫丅
専嵏抣傪妋擣偟丄椉曽昞婰偝傟偰偄傞応崌偼丄NGSP傪巊梡偟丄
JDS偺傒偺応崌偼JDS抣偵0.4亾僾儔僗偡傞傛偆偵偟傑偟傚偆丅
HbA1c偼丄崙嵺揑偵摐擜昦帯椕忋偺廳梫側巜昗偲偟偰斈梡偝傟偰偄傑偡偑丄
変偑崙偱巊梡偝傟偰偒偨Japan Diabetes Society乮JDS乯抣偱昞婰偝傟偨HbA1c偼丄
変偑崙埲奜偺傎偲傫偳偺崙偱巊梡偝傟偰偄傞
National Glycohemoglobin Standardizarion Program乮NGSP乯抣偲斾妑偡傞偲
栺0.4亾掅抣偱偁傞偲偄偆栤戣偑偁傝傑偟偨丅
偦偙偱擔杮摐擜昦妛夛偱偼丄廬棃偺JDS抣偱昞婰偝傟偨HbA1c乮JDS抣乯偵0.4亾傪壛偊偨
怴偟偄HbA1c抣偵昞婰朄偵曄峏偡傞偙偲傪寛掕偟丄
愭偵偙傟傪乽崙嵺昗弨抣乿偲屇傇偙偲偵偟傑偟偨丅
偦偟偰2010擭7寧1擔埲崀丄塸暥帍偺尨挊榑暥傗崙嵺妛夛偺敪昞偵偍偄偰偼丄
摉柺偼廬棃偺HbA1c傪宲懕偟偰巊梡偟丄暿搑崘帵偡傞擔帪傪傕偭偰丄
HbA1c偵慡崙堦惸偵曄峏偡傞偙偲偲偟傑偟偨丅
偦偟偰丄2014擭4寧1擔傪傕偭偰HbA1c偺昞婰傪慡偰HbA1c抣偺傒偲偟丄JDS抣偺暪婰偼峴偄傑偣傫丅
専嵏抣傪妋擣偟丄椉曽昞婰偝傟偰偄傞応崌偼丄NGSP傪巊梡偟丄
JDS偺傒偺応崌偼JDS抣偵0.4亾僾儔僗偡傞傛偆偵偟傑偟傚偆丅
2017擭10寧26擔
嵭奞傊偺旛偊偲嵭奞帪偺懳墳
暯帪偵偼埨掕偟偰偄偨枬惈幘姵偺摐擜昦偑嵭奞帪偵偼媫惈幘姵偵昢曄偟丄
嵭奞庛幰偱偁傞摐擜昦偺曽偺惗柦傪嫼偐偟傑偡丅
嶃恄丒扺楬戝恔嵭丄怴妰導拞墇抧恔丄搶擔杮戝恔嵭偺宱尡偐偨摼傜傟偨
摐擜昦偵娭偡傞嵭奞偺旛偊傗嵭奞帪偺懳墳偵偮偄偰偍榖偟傑偡丅
亂昦堾丒恌椕強丒堛椕幰儗儀儖偱偺旛偊傑偨偼懳墳亃
乑堦斒揑側帠崁
丒堛椕婡娭偺杊嵭愝旛傪掕婜揑偵揰専偟丄晛抜偐偨惍旛偟偰偍偔丅
丒堛椕婡娭偲堛椕僠乕儉偺楢実偲忣曬揱払傪惍旛偟偰偍偔丅
丒擖堾姵幰丒怑堳梡偺怘椘丒悈暘傪旛拁偟偰偍偔丅
丒帺壠敪揹婡傪惍旛偟偰偍偔丅
丒椪彴専嵏傊偺恦懍側懳墳偺弨旛傪偟偰偍偔丅
丒揹巕僇儖僥忣曬傪僶僢僋傾僢僾偟偰偍偔丅
乑摐擜昦娭楢偺帠崁
丒宱岥寣摐崀壓栻丄僀儞僗儕儞丄GLP-1庴梕懱嶌摦栻丄拲幩娭楢婍嬶堦幃丄娙堈寣摐應掕婍丒
丂僙儞僞乕側偳傪旛拁偟偰偍偔丅
丒摐擜昦楢実庤挔側偳偵丄摐擜昦偺昦宆丄椪彴専嵏抣丄崌暪徢廳徢搙丄帯椕栻側偳傪婰嵹偟偰偍偔丅
丒嵭奞帪懳墳儅僯儏傾儖傪弨旛偟丄掕婜揑偵孭楙傪峴偆丅
丒嵭奞帪懳墳偵偮偄偰孭楙傪峴偆丅
丒旔擄強偱偺寣摐僐儞僩儘乕儖偼丄掅寣摐偲帩懕偡傞崅寣摐偺梊杊傪栚昗偵偡傞丅
丂扙悈偺梊杊傕廳梫偱偁傞丅
亂摐擜昦姵幰儗儀儖偱偺旛偊傑偨偼懳墳亃
丒宱岥寣摐崀壓栻丄僀儞僗儕儞丄GLP-1庴梕懱嶌摦栻丄拲幩娭楢婍嬶堦幃丄
丂寣摐應掕婍梡僙儞僒乕側偳傪旛拁偟丄屆偄弴偵巊梡偡傞丅
丒姵幰梡嵭奞帪懳墳儅僯儏傾儖傪弨旛偟丄掕婜揑偵孭楙傪峴偆丅
丒偍栻庤挔傗摐擜昦楢実庤挔傪実峴丒曐娗偡傞丅
丒旔擄戃傪弨旛偡傞丅
丒旔擄強偱偼丄僄僱儖僊乕僶儔儞僗傪峫偊偨巟墖怘椘傪愛庢偝偣丄
丂廫暘側悈暘愛庢傗丄怺晹惷柆寣愷徢梊杊偺偨傔偺塣摦傪峴偆丅
嵭奞庛幰偱偁傞摐擜昦偺曽偺惗柦傪嫼偐偟傑偡丅
嶃恄丒扺楬戝恔嵭丄怴妰導拞墇抧恔丄搶擔杮戝恔嵭偺宱尡偐偨摼傜傟偨
摐擜昦偵娭偡傞嵭奞偺旛偊傗嵭奞帪偺懳墳偵偮偄偰偍榖偟傑偡丅
亂昦堾丒恌椕強丒堛椕幰儗儀儖偱偺旛偊傑偨偼懳墳亃
乑堦斒揑側帠崁
丒堛椕婡娭偺杊嵭愝旛傪掕婜揑偵揰専偟丄晛抜偐偨惍旛偟偰偍偔丅
丒堛椕婡娭偲堛椕僠乕儉偺楢実偲忣曬揱払傪惍旛偟偰偍偔丅
丒擖堾姵幰丒怑堳梡偺怘椘丒悈暘傪旛拁偟偰偍偔丅
丒帺壠敪揹婡傪惍旛偟偰偍偔丅
丒椪彴専嵏傊偺恦懍側懳墳偺弨旛傪偟偰偍偔丅
丒揹巕僇儖僥忣曬傪僶僢僋傾僢僾偟偰偍偔丅
乑摐擜昦娭楢偺帠崁
丒宱岥寣摐崀壓栻丄僀儞僗儕儞丄GLP-1庴梕懱嶌摦栻丄拲幩娭楢婍嬶堦幃丄娙堈寣摐應掕婍丒
丂僙儞僞乕側偳傪旛拁偟偰偍偔丅
丒摐擜昦楢実庤挔側偳偵丄摐擜昦偺昦宆丄椪彴専嵏抣丄崌暪徢廳徢搙丄帯椕栻側偳傪婰嵹偟偰偍偔丅
丒嵭奞帪懳墳儅僯儏傾儖傪弨旛偟丄掕婜揑偵孭楙傪峴偆丅
丒嵭奞帪懳墳偵偮偄偰孭楙傪峴偆丅
丒旔擄強偱偺寣摐僐儞僩儘乕儖偼丄掅寣摐偲帩懕偡傞崅寣摐偺梊杊傪栚昗偵偡傞丅
丂扙悈偺梊杊傕廳梫偱偁傞丅
亂摐擜昦姵幰儗儀儖偱偺旛偊傑偨偼懳墳亃
丒宱岥寣摐崀壓栻丄僀儞僗儕儞丄GLP-1庴梕懱嶌摦栻丄拲幩娭楢婍嬶堦幃丄
丂寣摐應掕婍梡僙儞僒乕側偳傪旛拁偟丄屆偄弴偵巊梡偡傞丅
丒姵幰梡嵭奞帪懳墳儅僯儏傾儖傪弨旛偟丄掕婜揑偵孭楙傪峴偆丅
丒偍栻庤挔傗摐擜昦楢実庤挔傪実峴丒曐娗偡傞丅
丒旔擄戃傪弨旛偡傞丅
丒旔擄強偱偼丄僄僱儖僊乕僶儔儞僗傪峫偊偨巟墖怘椘傪愛庢偝偣丄
丂廫暘側悈暘愛庢傗丄怺晹惷柆寣愷徢梊杊偺偨傔偺塣摦傪峴偆丅
2017擭10寧25擔
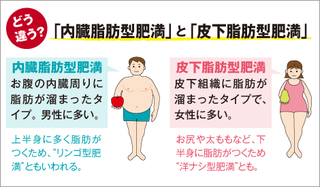
撪憻帀朾偲旂壓帀朾
2017擭10寧24擔
宱夁娤嶡偵昁梫側専嵏偲偦偺栚昗
亂旍枮偺暰奞亃
摐擜昦偺曽偱懱廳偑憹偊傞偺偼帯椕偑偆傑偔偄偭偰偄側偄寢壥偱偡丅
偦偺応崌偼寣摐僐儞僩儘乕儖傕傛偔側偄偲偄偊傑偡丅
旍枮偵傛偭偰懱偺帀朾偑憹偊傞偲僀儞僗儕儞偺摥偒偑埆偔側傝丄
寣摐偺僐儞僩儘乕儖傪埆偔偡傞偐傜偱偡丅
亂帺暘偺棟憐懱廳傪抦傞亃
懱廳偑揔惓偐偳偆偐偼懱奿巜悢乮Body Mass Index丄棯偟偰BMI)傪梡偄偰敾掕偟傑偡丅
BMI偼師偺幃偐傜寁嶼偟傑偡丅
仏BMI亖懱廳乮噑乯÷[恎挿乮m乯×恎挿乮m乯]
BMI偼22偔傜偄偑揔愗側偺偱丄栚昗偲偡傞昗弨懱廳偼師偺幃偐傜寁嶼偟傑偡丅
仏昗弨懱廳乮噑乯亖[恎挿乮m乯×恎挿乮m乯]
BMI25埲忋偺応崌偼丄乽旍枮乿偲敾掕偟傑偡丅
偦偺拞偱丄嘦宆摐擜昦丄崅寣埑丄帀幙堎忢徢丄帀朾娞丄姤摦柆幘姵丄擼寣娗忈奞丄
悋柊帪柍屇媧徢岓孮丄崅擜巁寣徢丄寧宱晄弴丄惍宍奜壢幘姵偑偁傞応崌丄
撪憻帀朾宆旍枮偲敾掕偝傟偨応崌偼丄帯椕偑昁梫側乽旍枮徢乿偲恌抐偟傑偡丅
摐擜昦偱旍枮偺曽偼BMI25傪挻偊偰旍枮側応崌偱傕丄
彮偟偢偮懱廳傪尭傜偣偽寣摐抣傪壓偘傞夵慞岠壥偑偁傝傑偡丅
摐擜昦偺曽偱懱廳偑憹偊傞偺偼帯椕偑偆傑偔偄偭偰偄側偄寢壥偱偡丅
偦偺応崌偼寣摐僐儞僩儘乕儖傕傛偔側偄偲偄偊傑偡丅
旍枮偵傛偭偰懱偺帀朾偑憹偊傞偲僀儞僗儕儞偺摥偒偑埆偔側傝丄
寣摐偺僐儞僩儘乕儖傪埆偔偡傞偐傜偱偡丅
亂帺暘偺棟憐懱廳傪抦傞亃
懱廳偑揔惓偐偳偆偐偼懱奿巜悢乮Body Mass Index丄棯偟偰BMI)傪梡偄偰敾掕偟傑偡丅
BMI偼師偺幃偐傜寁嶼偟傑偡丅
仏BMI亖懱廳乮噑乯÷[恎挿乮m乯×恎挿乮m乯]
BMI偼22偔傜偄偑揔愗側偺偱丄栚昗偲偡傞昗弨懱廳偼師偺幃偐傜寁嶼偟傑偡丅
仏昗弨懱廳乮噑乯亖[恎挿乮m乯×恎挿乮m乯]
BMI25埲忋偺応崌偼丄乽旍枮乿偲敾掕偟傑偡丅
偦偺拞偱丄嘦宆摐擜昦丄崅寣埑丄帀幙堎忢徢丄帀朾娞丄姤摦柆幘姵丄擼寣娗忈奞丄
悋柊帪柍屇媧徢岓孮丄崅擜巁寣徢丄寧宱晄弴丄惍宍奜壢幘姵偑偁傞応崌丄
撪憻帀朾宆旍枮偲敾掕偝傟偨応崌偼丄帯椕偑昁梫側乽旍枮徢乿偲恌抐偟傑偡丅
摐擜昦偱旍枮偺曽偼BMI25傪挻偊偰旍枮側応崌偱傕丄
彮偟偢偮懱廳傪尭傜偣偽寣摐抣傪壓偘傞夵慞岠壥偑偁傝傑偡丅