怴婯婰帠偺搳峞傪峴偆偙偲偱丄旕昞帵偵偡傞偙偲偑壜擻偱偡丅
2017擭05寧25擔
掅寣摐帪偺懳墳
慜夞偺僔僢僋僨僀偵懕偒丄崱擔偼掅寣摐偵偮偄偰偍榖偟傑偡丅
嫟偵寣摐僐儞僩儘乕儖偑晄椙偵側傞偙偲偵傛偭偰堷偒婲偙偝傟傑偡丅
崱擔偼掅寣摐帪偺懳墳偵偮偄偰偍榖偟傑偡丅
掅寣摐偑廳撃偵側傞偲堄幆徚幐偟丄柦偵偐偐傢傞婋尟側忬懺偵側傝傑偡丅
側偺偱丄昁偢庡帯堛偺巜帵偵廬偭偰偔偩偝偄丅
偨偩偟丄媫傪梫偡傞帠懺側偺偱丄
掅寣摐帪偺懳墳傪偤傂姵幰偝傫偩偗偱偼側偔丄偛壠懓偵傕抦偭偰偍偄偰偄偨偩偒偨偄偲巚偄傑偡丅
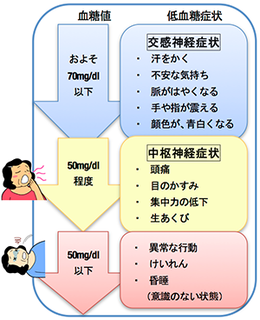
掅寣摐偼摐擜昦帯椕拞偵傒傜傟傞昿搙偺懡偄嬞媫帠懺偱偡丅
堦斒揑偵掅寣摐偲屇傇偺偼寣摐抣偑50噐/dL掱搙偵掅壓偟偨応崌偱偡丅
掅寣摐偑婲偙傞偲丄敪娋丄晄埨丄摦湩丄昿柆丄婄柺憮敀側偳偺徢忬偑婲偙傞偺偱丄
帺暘偱乽偁傟丠偍偐偟偄側丅乿傪婥晅偔偙偲傕懡偄偲巚偄傑偡丅
偦傫側帪偼愨懳偵変枬傪偟側偄偱丄寣摐抣傪忋徃偝偣傞傕偺傪愛庢偟偰偔偩偝偄丅
戙昞揑側偺偼僽僪僂摐偱堦斣媧廂偑憗偄偱偡丅
嵒摐傪娷傫偩堸椏丄埞傪帩偪曕偔偺傕椙偄偱偟傚偆丅
偦傟偱掅寣摐偑夵慞偝傟傟偽傛偄偺偱偡偑丄
崹悋忬懺偵側傞偲昦堾偱偺帯椕偑昁梫偵側傝傑偡丅
偦偺娫丄壠懓傗廃埻偺曽偺寣摐抣傪忋徃偝偣傞偨傔偺庤彆偗偑昁梫偱偡丅
宱岥愛庢偑壜擻偱偁傟偽僽僪僂摐傪愛庢偝偣丄柍棟偱偁傟偽僽僪僂摐傪岥撪偵揾傝晅偗偰偔偩偝偄丅
僌儖僇僑儞乮寣摐抣傪忋偘傞儂儖儌儞乯偑偁傟偽丄壠懓偑1僶僀傾儖傪拲幩偟偰偔偩偝偄丅
偙偺傛偆側帠懺傪憐掕偟偰丄壠懓偼帠慜偵堛椕婡娭偱懪偪曽傪巜摫偟偰傕傜偭偰偍偄偰偔偩偝偄偹丅
乽巹偼摐擜昦姵幰偱偡乿偲偄偆僇乕僪傕偁傞偺偱丄
壠懓偑嬤偔偵偄側偄帪偺偨傔偵丄忢帪実懷偟偰偍偔偲傛偄偲巚偄傑偡丅
摐擜昦偱偼丄偄偐偵僩儔僽儖傪彮側偔枅擔傪夁偛偡偐偑旕忢偵廳梫偵側偭偰偒傑偡丅
栜榑丄寣摐僐儞僩儘乕儖椙岲側枅擔傪憲傞傛偆偵怱偑偗傞偙偲偑堦斣偱偡偑丄
媫傪梫偡傞帠懺偑婲偙偭偨嵺偵峇偰側偄傛偆偵偟偭偐傝弨旛傪偟偰偍偒傑偟傚偆丅


嫟偵寣摐僐儞僩儘乕儖偑晄椙偵側傞偙偲偵傛偭偰堷偒婲偙偝傟傑偡丅
崱擔偼掅寣摐帪偺懳墳偵偮偄偰偍榖偟傑偡丅
掅寣摐偑廳撃偵側傞偲堄幆徚幐偟丄柦偵偐偐傢傞婋尟側忬懺偵側傝傑偡丅
側偺偱丄昁偢庡帯堛偺巜帵偵廬偭偰偔偩偝偄丅
偨偩偟丄媫傪梫偡傞帠懺側偺偱丄
掅寣摐帪偺懳墳傪偤傂姵幰偝傫偩偗偱偼側偔丄偛壠懓偵傕抦偭偰偍偄偰偄偨偩偒偨偄偲巚偄傑偡丅
掅寣摐偼摐擜昦帯椕拞偵傒傜傟傞昿搙偺懡偄嬞媫帠懺偱偡丅
堦斒揑偵掅寣摐偲屇傇偺偼寣摐抣偑50噐/dL掱搙偵掅壓偟偨応崌偱偡丅
掅寣摐偑婲偙傞偲丄敪娋丄晄埨丄摦湩丄昿柆丄婄柺憮敀側偳偺徢忬偑婲偙傞偺偱丄
帺暘偱乽偁傟丠偍偐偟偄側丅乿傪婥晅偔偙偲傕懡偄偲巚偄傑偡丅
偦傫側帪偼愨懳偵変枬傪偟側偄偱丄寣摐抣傪忋徃偝偣傞傕偺傪愛庢偟偰偔偩偝偄丅
戙昞揑側偺偼僽僪僂摐偱堦斣媧廂偑憗偄偱偡丅
嵒摐傪娷傫偩堸椏丄埞傪帩偪曕偔偺傕椙偄偱偟傚偆丅
偦傟偱掅寣摐偑夵慞偝傟傟偽傛偄偺偱偡偑丄
崹悋忬懺偵側傞偲昦堾偱偺帯椕偑昁梫偵側傝傑偡丅
偦偺娫丄壠懓傗廃埻偺曽偺寣摐抣傪忋徃偝偣傞偨傔偺庤彆偗偑昁梫偱偡丅
宱岥愛庢偑壜擻偱偁傟偽僽僪僂摐傪愛庢偝偣丄柍棟偱偁傟偽僽僪僂摐傪岥撪偵揾傝晅偗偰偔偩偝偄丅
僌儖僇僑儞乮寣摐抣傪忋偘傞儂儖儌儞乯偑偁傟偽丄壠懓偑1僶僀傾儖傪拲幩偟偰偔偩偝偄丅
偙偺傛偆側帠懺傪憐掕偟偰丄壠懓偼帠慜偵堛椕婡娭偱懪偪曽傪巜摫偟偰傕傜偭偰偍偄偰偔偩偝偄偹丅
乽巹偼摐擜昦姵幰偱偡乿偲偄偆僇乕僪傕偁傞偺偱丄
壠懓偑嬤偔偵偄側偄帪偺偨傔偵丄忢帪実懷偟偰偍偔偲傛偄偲巚偄傑偡丅
摐擜昦偱偼丄偄偐偵僩儔僽儖傪彮側偔枅擔傪夁偛偡偐偑旕忢偵廳梫偵側偭偰偒傑偡丅
栜榑丄寣摐僐儞僩儘乕儖椙岲側枅擔傪憲傞傛偆偵怱偑偗傞偙偲偑堦斣偱偡偑丄
媫傪梫偡傞帠懺偑婲偙偭偨嵺偵峇偰側偄傛偆偵偟偭偐傝弨旛傪偟偰偍偒傑偟傚偆丅
亂偙偺僇僥僑儕乕偺嵟怴婰帠亃
-
no image
-
no image
-
no image
-
no image
2017擭05寧24擔
僔僢僋僨僀偲偼丠
崱擔偼怘帠偺榖偐傜彮偟棧傟偰傒傑偟傚偆丅
崱擔偼僔僢僋僨僀偲偼丠偲偄偆僥乕儅偱偍榖偟偟傑偡丅
僔僢僋僨僀偲偼摐擜昦姵幰偑敪擬傗壓棢丄歲揻偑弌尰偡傞偙偲偵傛偭偰
寣摐僐儞僩儘乕儖偑挊偟偔崲擄偵娮偭偨忬懺偺偙偲偱偡丅
崅搙偺扙悈丄揹夝幙偺懝幐傪敽偆偙偲偑懡偔丄
懳墳傪岆傞偲媫懍偵昦忬偑埆偔側傝崹悋傪婲偙偡偙偲傕偁傝傑偡丅
拲堄偟側偗傟偽側傜側偄偺偼丄怘梸晄怳偵傛偭偰怘帠愛庢検偑掅壓偟偰傕丄
寣摐抣偼崅傔偺偙偲偑懡偔丄傑偨掅寣摐偵傕拲堄偑昁梫側偙偲丅
傑偢丄僔僢僋僨僀偺応崌偼偱偒傞偩偗庡帯堛偵楢棈傪偟偰巜帵傪庴偗偰偔偩偝偄丅
亙堛椕婡娭偺庴恌偑昁梫側応崌亜
侾丏歲揻傗壓棢偑寖偟偔丄1擔埲忋懕偒丄怘帠愛庢偑晄壜擻側応崌
俀丏崅寣摐350噐/dL埲忋偲擜拞働僩儞懱梲惈偑1擔埲忋懕偔帪
俁丏38亷埲忋偺崅擬偑2擔埲忋懕偒丄夵慞孹岦偑傒傜傟側偄帪
係丏暊捝偑嫮偄帪
俆丏嫻捝傗屇媧崲擄丄堄幆崿戺偑傒傜傟傞帪
俇丏扙悈徢忬偑寖偟偄丄偁傞偄偼挊偟偄懱廳尭彮偑傒傜傟傞帪
俈丏僀儞僗儕儞拲幩検傗宱岥寣摐崀壓栻偺暈梡検偑帺暘偱敾抐偱偒側偄帪
亙僔僢僋僨僀儖乕儖亜
侾丏埨惷偲曐壏偵搘傔丄憗傔偵庡帯堛傑偨偼堛椕婡娭偵楢棈偡傞丅
俀丏悈傗偍拑側偳偱悈暘愛庢傪怱妡偗丄扙悈傪杊偖丅
俁丏怘梸偑側偔偰傕丄偍姛丄壥暔丄偆偳傫丄僕儏乕僗側偳偱扽悈壔暔傪曗媼偡傞丅
係丏僀儞僗儕儞帯椕釒偺姵幰偱偼帺屓偺敾抐偱僀儞僗儕儞傪拞巭偟側偄丅
丂丂侾乯怘帠愛庢偱偒側偔偰傕僀儞僗儕儞傪拞巭偟側偄丄
丂丂俀乯寣摐帺屓應掕乮SMBG乯傪峴偄側偑傜丄憹尭偺栚埨傪嶲峫偵僀儞僗儕儞検傪挷惍偡傞丅
俆丏宱岥寣摐崀壓栻丄GLP-1庴梕懱嶌摦栻偼庬椶傗怘帠愛庢検偵墳偠偰尭検丒拞巭偡傞丅
俇丏擖堾帯椕偑昁梫側帪偼丄媥擔偱傕揹榖楢棈傪偟偰偐傜庴恌偡傞丅
俈丏堛椕婡娭偱偼丄尨幘姵偺帯椕偲曔塼偵傛傞悈暘丒塰梴曗媼傪峴偆丅
晄埨側応崌偼丄偲傝偁偊偢昦堾偵揹榖楢棈傪擖傟偰憡択偟偰偐傜庴恌偡傞偲椙偄偲巚偄傑偡丅
僔僢僋僨僀偼懳墳偑抶傟傞偲廳撃偵側傞壜擻惈偑偁傝傑偡丅
幚嵺偵帺暘偱怘帠検偵崌傢偣偰僀儞僗儕儞検傪挷惍偡傞偺偼婋尟傕敽偄傑偡偐傜丄
堛椕廬帠幰偵憡択偡傞偺偑堦斣偐偲巚偄傑偡丅
扙悈偵偩偗偼婥傪晅偗偰偟偭偐傝悈暘傪偲傞傛偆偵偟傑偟傚偆丅
栚埨検偼1帪娫偁偨傝100ml丄彮側偔偲傕1000乣1500ml傪栚昗偵偟丄
悈暘偐偍拑偱悈暘曗媼偟偰偔偩偝偄偹丅


崱擔偼僔僢僋僨僀偲偼丠偲偄偆僥乕儅偱偍榖偟偟傑偡丅
僔僢僋僨僀偲偼摐擜昦姵幰偑敪擬傗壓棢丄歲揻偑弌尰偡傞偙偲偵傛偭偰
寣摐僐儞僩儘乕儖偑挊偟偔崲擄偵娮偭偨忬懺偺偙偲偱偡丅
崅搙偺扙悈丄揹夝幙偺懝幐傪敽偆偙偲偑懡偔丄
懳墳傪岆傞偲媫懍偵昦忬偑埆偔側傝崹悋傪婲偙偡偙偲傕偁傝傑偡丅
拲堄偟側偗傟偽側傜側偄偺偼丄怘梸晄怳偵傛偭偰怘帠愛庢検偑掅壓偟偰傕丄
寣摐抣偼崅傔偺偙偲偑懡偔丄傑偨掅寣摐偵傕拲堄偑昁梫側偙偲丅
傑偢丄僔僢僋僨僀偺応崌偼偱偒傞偩偗庡帯堛偵楢棈傪偟偰巜帵傪庴偗偰偔偩偝偄丅
亙堛椕婡娭偺庴恌偑昁梫側応崌亜
侾丏歲揻傗壓棢偑寖偟偔丄1擔埲忋懕偒丄怘帠愛庢偑晄壜擻側応崌
俀丏崅寣摐350噐/dL埲忋偲擜拞働僩儞懱梲惈偑1擔埲忋懕偔帪
俁丏38亷埲忋偺崅擬偑2擔埲忋懕偒丄夵慞孹岦偑傒傜傟側偄帪
係丏暊捝偑嫮偄帪
俆丏嫻捝傗屇媧崲擄丄堄幆崿戺偑傒傜傟傞帪
俇丏扙悈徢忬偑寖偟偄丄偁傞偄偼挊偟偄懱廳尭彮偑傒傜傟傞帪
俈丏僀儞僗儕儞拲幩検傗宱岥寣摐崀壓栻偺暈梡検偑帺暘偱敾抐偱偒側偄帪
亙僔僢僋僨僀儖乕儖亜
侾丏埨惷偲曐壏偵搘傔丄憗傔偵庡帯堛傑偨偼堛椕婡娭偵楢棈偡傞丅
俀丏悈傗偍拑側偳偱悈暘愛庢傪怱妡偗丄扙悈傪杊偖丅
俁丏怘梸偑側偔偰傕丄偍姛丄壥暔丄偆偳傫丄僕儏乕僗側偳偱扽悈壔暔傪曗媼偡傞丅
係丏僀儞僗儕儞帯椕釒偺姵幰偱偼帺屓偺敾抐偱僀儞僗儕儞傪拞巭偟側偄丅
丂丂侾乯怘帠愛庢偱偒側偔偰傕僀儞僗儕儞傪拞巭偟側偄丄
丂丂俀乯寣摐帺屓應掕乮SMBG乯傪峴偄側偑傜丄憹尭偺栚埨傪嶲峫偵僀儞僗儕儞検傪挷惍偡傞丅
俆丏宱岥寣摐崀壓栻丄GLP-1庴梕懱嶌摦栻偼庬椶傗怘帠愛庢検偵墳偠偰尭検丒拞巭偡傞丅
俇丏擖堾帯椕偑昁梫側帪偼丄媥擔偱傕揹榖楢棈傪偟偰偐傜庴恌偡傞丅
俈丏堛椕婡娭偱偼丄尨幘姵偺帯椕偲曔塼偵傛傞悈暘丒塰梴曗媼傪峴偆丅
晄埨側応崌偼丄偲傝偁偊偢昦堾偵揹榖楢棈傪擖傟偰憡択偟偰偐傜庴恌偡傞偲椙偄偲巚偄傑偡丅
僔僢僋僨僀偼懳墳偑抶傟傞偲廳撃偵側傞壜擻惈偑偁傝傑偡丅
幚嵺偵帺暘偱怘帠検偵崌傢偣偰僀儞僗儕儞検傪挷惍偡傞偺偼婋尟傕敽偄傑偡偐傜丄
堛椕廬帠幰偵憡択偡傞偺偑堦斣偐偲巚偄傑偡丅
扙悈偵偩偗偼婥傪晅偗偰偟偭偐傝悈暘傪偲傞傛偆偵偟傑偟傚偆丅
栚埨検偼1帪娫偁偨傝100ml丄彮側偔偲傕1000乣1500ml傪栚昗偵偟丄
悈暘偐偍拑偱悈暘曗媼偟偰偔偩偝偄偹丅
2017擭05寧23擔
摐擜昦椕梴巜摫巑傪抦偭偰偄傑偡偐丠
擔杮摐擜昦椕梴巜摫巑偲偄偆帒奿傪抦偭偰偄傑偡偐丠
巹傕擇擭慜偵庢摼偟偨帒奿偱偡丅
摐擜昦偺曽偱偁傟偽丄偤傂偙偺帒奿傪抦偭偰偄偨偩偒偨偄偺偱丄
崱擔偼摐擜昦椕梴巜摫巑偵偮偄偰彮偟偍榖偟偨偄偲巚偄傑偡丅
擔杮摐擜昦椕梴巜摫巑偼暿柤Certified Diabetes Educator of Japan丄
棯偟偰CDEJ乮偦偺傑傑僔乕僨傿乕僀乕僕僃乕偲撉傒傑偡乯偲傕屇偽傟傑偡丅
1993擭偵姵幰偺寬峃偲暉巸偺廩幚傪栚巜偟偰
堦斒幮抍朄恖擔杮摐擜昦椕梴巜摫巑擣掕婡偑敪懌偟丄
偙偺婡峔偵傛傝2000擭搙偐傜擣掕帋尡傪峴偭偰偄傞偺偑擔杮摐擜昦椕梴巜摫巑偱偡丅
庴尡忦審偼丄娕岇巘丄娗棟塰梴巑丄栻嵻巘丄椪彴専嵏媄巘丄棟妛椕朄巑偺偄偢傟偺帒奿傪桳偟偰偄偰丄
夁嫀10擭埲撪偵2擭埲忋宲懕偟偰捠嶼1000帪娫埲忋偺摐擜昦姵幰偺椕梴巜摫傪峴偭偰偄傞偙偲丅
庴尡偵摉偨偭偰偼丄島廗夛丄徢椺10徢椺採弌丄昅婰帋尡側偳傪宱偰帒奿偑梌偊傜傟傑偡丅
擔杮摐擜昦椕梴巜摫巑偼丄堦斒揑側摐擜昦偺抦幆傪偼偠傔丄怘帠椕朄丄塣摦椕朄丄栻暔椕朄丄
怱棟揑側働傾丄儔僀僼僗僥乕僕暿偺摐擜昦丄媫惈丒枬惈崌暪徢摍乆丄
愱栧埲奜偺摐擜昦偵娭偡傞偙偲傕妛傃傑偡丅
傑偨丄帒奿傪庢摼偟偨傜廔傢傝偱偼側偔丄5擭屻偛偲偵帒奿峏怴偟側偗傟偽側傜偢丄
偦偺偨傔偵偼妛夛傊偺弌惾傗徢椺偺採弌偑媮傔傜傟傞偺偱丄
忢偵嵟怴偺忣曬傪曌嫮偟側偔偰偼側傝傑偣傫丅
暯惉24擭偺崙柉寬峃丒塰梴挷嵏偺寢壥偵傛傟偽丄20嵨埲忋偱摐擜昦偑嫮偔媈傢傟傞幰偺偆偪丄
尰嵼帯椕傪庴偗偰偄傞幰偺妱崌偼丄抝惈65.9亾丄彈惈64.3亾偱丄
巆傝偼枹庴恌偐丄夁嫀傑偨偼尰嵼偵偍偄偰帯椕拞抐幰偱偁傞偲偄偆僨乕僞偑偁傝傑偡丅
偙偺傛偆側幚懺偐傜丄帯椕宲懕傊偺椕梴巜摫偺廩幚偑朷傑傟丄
擔杮摐擜昦椕梴巜摫巑偺妶桇偺暆偼峀偑偭偰棃偰偍傝丄擣抦搙傕忋偑偭偰棃偰偄傑偡丅
昦堾傗僋儕僯僢僋偺堛椕廬帠幰偱偁傟偽丄偙偺帒奿傪帩偭偰偄傞幰傕懡偄偱偟傚偆丅
摿偵娕岇巘傗娗棟塰梴巑偼庢摼棪傕崅偄偱偡丅
擔杮摐擜昦椕梴巜摫巑偼丄摐擜昦偵娭偡傞偙偲傪暆峀偔曌嫮偟偰偒偰偄傞偺偱丄
壗偱傕棟夝偟偰偔傟傞椙偒傾僪僶僀僓乕偵側偭偰偔傟傞偲巚偄傑偡丅
偦偟偰偒偭偲儊儞僞儖揑側僒億乕僩傕偟偰偔傟傞偼偢偱偡丅
偍崲傝偺偙偲偑偁傟偽丄偤傂偙偺帒奿傪帩偭偰偄傞幰偵憡択偟偰傒偰偔偩偝偄偹両


巹傕擇擭慜偵庢摼偟偨帒奿偱偡丅
摐擜昦偺曽偱偁傟偽丄偤傂偙偺帒奿傪抦偭偰偄偨偩偒偨偄偺偱丄
崱擔偼摐擜昦椕梴巜摫巑偵偮偄偰彮偟偍榖偟偨偄偲巚偄傑偡丅
擔杮摐擜昦椕梴巜摫巑偼暿柤Certified Diabetes Educator of Japan丄
棯偟偰CDEJ乮偦偺傑傑僔乕僨傿乕僀乕僕僃乕偲撉傒傑偡乯偲傕屇偽傟傑偡丅
1993擭偵姵幰偺寬峃偲暉巸偺廩幚傪栚巜偟偰
堦斒幮抍朄恖擔杮摐擜昦椕梴巜摫巑擣掕婡偑敪懌偟丄
偙偺婡峔偵傛傝2000擭搙偐傜擣掕帋尡傪峴偭偰偄傞偺偑擔杮摐擜昦椕梴巜摫巑偱偡丅
庴尡忦審偼丄娕岇巘丄娗棟塰梴巑丄栻嵻巘丄椪彴専嵏媄巘丄棟妛椕朄巑偺偄偢傟偺帒奿傪桳偟偰偄偰丄
夁嫀10擭埲撪偵2擭埲忋宲懕偟偰捠嶼1000帪娫埲忋偺摐擜昦姵幰偺椕梴巜摫傪峴偭偰偄傞偙偲丅
庴尡偵摉偨偭偰偼丄島廗夛丄徢椺10徢椺採弌丄昅婰帋尡側偳傪宱偰帒奿偑梌偊傜傟傑偡丅
擔杮摐擜昦椕梴巜摫巑偼丄堦斒揑側摐擜昦偺抦幆傪偼偠傔丄怘帠椕朄丄塣摦椕朄丄栻暔椕朄丄
怱棟揑側働傾丄儔僀僼僗僥乕僕暿偺摐擜昦丄媫惈丒枬惈崌暪徢摍乆丄
愱栧埲奜偺摐擜昦偵娭偡傞偙偲傕妛傃傑偡丅
傑偨丄帒奿傪庢摼偟偨傜廔傢傝偱偼側偔丄5擭屻偛偲偵帒奿峏怴偟側偗傟偽側傜偢丄
偦偺偨傔偵偼妛夛傊偺弌惾傗徢椺偺採弌偑媮傔傜傟傞偺偱丄
忢偵嵟怴偺忣曬傪曌嫮偟側偔偰偼側傝傑偣傫丅
暯惉24擭偺崙柉寬峃丒塰梴挷嵏偺寢壥偵傛傟偽丄20嵨埲忋偱摐擜昦偑嫮偔媈傢傟傞幰偺偆偪丄
尰嵼帯椕傪庴偗偰偄傞幰偺妱崌偼丄抝惈65.9亾丄彈惈64.3亾偱丄
巆傝偼枹庴恌偐丄夁嫀傑偨偼尰嵼偵偍偄偰帯椕拞抐幰偱偁傞偲偄偆僨乕僞偑偁傝傑偡丅
偙偺傛偆側幚懺偐傜丄帯椕宲懕傊偺椕梴巜摫偺廩幚偑朷傑傟丄
擔杮摐擜昦椕梴巜摫巑偺妶桇偺暆偼峀偑偭偰棃偰偍傝丄擣抦搙傕忋偑偭偰棃偰偄傑偡丅
昦堾傗僋儕僯僢僋偺堛椕廬帠幰偱偁傟偽丄偙偺帒奿傪帩偭偰偄傞幰傕懡偄偱偟傚偆丅
摿偵娕岇巘傗娗棟塰梴巑偼庢摼棪傕崅偄偱偡丅
擔杮摐擜昦椕梴巜摫巑偼丄摐擜昦偵娭偡傞偙偲傪暆峀偔曌嫮偟偰偒偰偄傞偺偱丄
壗偱傕棟夝偟偰偔傟傞椙偒傾僪僶僀僓乕偵側偭偰偔傟傞偲巚偄傑偡丅
偦偟偰偒偭偲儊儞僞儖揑側僒億乕僩傕偟偰偔傟傞偼偢偱偡丅
偍崲傝偺偙偲偑偁傟偽丄偤傂偙偺帒奿傪帩偭偰偄傞幰偵憡択偟偰傒偰偔偩偝偄偹両
2017擭05寧22擔
Mets傪棙梡偟偰塣摦検傪憹傗偟傑偟傚偆丅
儊僢僣乮Mets乯偼丄恎懱妶摦帪偺慡僄僱儖僊乕徚旓検偑埨惷帪僄僱儖僊乕徚旓検偺
壗攞偵憡摉偡傞偐傪昞偡扨埵偱偡丅
埨惷忬懺傪堐帩偡傞偨傔偵昁梫側巁慺検3.5ml/kg/暘傪1扨埵偲偟偨傕偺
乮嵗偭偰埨惷偵偟偰偄傞忬懺偑1儊僢僣偵憡摉乯偱偡丅
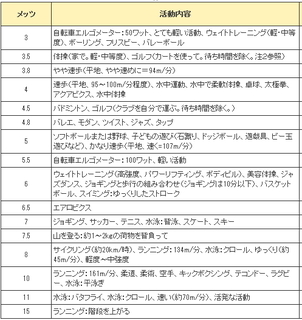
僄僋僒僒僀僘亖儊僢僣×幚巤帪娫乮帪乯偱媮傔傜傟傑偡丅
乽寬峃偯偔傝偺偨傔偺塣摦巜恓2006乿偱偼丄
寬峃偯偔傝偺偨傔偺栚昗偲偟偰廡偵23僄僋僒僒僀僘埲忋偺
妶敪側恎懱妶摦乮塣摦丒惗妶妶摦乯傪峴偄丄
偦偺撪4僄僋僒僒僀僘埲忋偼丄妶敪側塣摦傪峴偆傛偆偵悇彠偟偰偄傑偡丅

塣摦偵傛偭偰丄尭検丄怘屻寣摐抣夵慞偑偺偧傔傑偡丅
偨偩偟丄摐擜昦惈恡徢偺曽偺応崌丄塣摦偵傛偭偰埆壔偝偣偰偟傑偆偲偄偆僄價僨儞僗傕弌偰偄傑偡偺偱丄
塣摦傪峴偆慜偵偼昁偢庡帯堛偵憡択偡傞傛偆偵偟傑偟傚偆偹丅
壗攞偵憡摉偡傞偐傪昞偡扨埵偱偡丅
埨惷忬懺傪堐帩偡傞偨傔偵昁梫側巁慺検3.5ml/kg/暘傪1扨埵偲偟偨傕偺
乮嵗偭偰埨惷偵偟偰偄傞忬懺偑1儊僢僣偵憡摉乯偱偡丅

僄僋僒僒僀僘亖儊僢僣×幚巤帪娫乮帪乯偱媮傔傜傟傑偡丅
乽寬峃偯偔傝偺偨傔偺塣摦巜恓2006乿偱偼丄
寬峃偯偔傝偺偨傔偺栚昗偲偟偰廡偵23僄僋僒僒僀僘埲忋偺
妶敪側恎懱妶摦乮塣摦丒惗妶妶摦乯傪峴偄丄
偦偺撪4僄僋僒僒僀僘埲忋偼丄妶敪側塣摦傪峴偆傛偆偵悇彠偟偰偄傑偡丅

塣摦偵傛偭偰丄尭検丄怘屻寣摐抣夵慞偑偺偧傔傑偡丅
偨偩偟丄摐擜昦惈恡徢偺曽偺応崌丄塣摦偵傛偭偰埆壔偝偣偰偟傑偆偲偄偆僄價僨儞僗傕弌偰偄傑偡偺偱丄
塣摦傪峴偆慜偵偼昁偢庡帯堛偵憡択偡傞傛偆偵偟傑偟傚偆偹丅
2017擭05寧21擔
GI乮僌儕僙儈僢僋僀儞僨僢僋僗乯偺掅偄怘昳傪慖傃傑偟傚偆丅
GI偲偄偆尵梩偼暦偄偨偙偲偑偁傞偲巚偄傑偡偑丄
寣摐抣偺僐儞僩儘乕儖偺偨傔偵偼GI抣偺掅偄怘昳傪慖傇偙偲偑億僀儞僩偱偡丅
崱擔偼偦傫側GI偵偮偄偰偍榖偟傛偆偲巚偄傑偡丅
GI偼丄怘帠偲偟偰愛庢偝傟偨扽悈壔暔偑摐偵曄壔偟偰寣摐抣傪忋徃偝傟傞擻椡偺巜昗偱丄
僽僪僂摐50g傪100偲偟偨応崌偺憡懳揑巜昗偺偙偲傪尵偄傑偡丅
GI偑崅偄怘暔偼寣摐抣偑忋偑傝傗偡偔丄GI偑掅偄怘暔偼寣摐抣偑忋偑傝偵偔偄偙偲傪昞偟偰偄傑偡丅
GI偺崅偄怘帠偑摐擜昦傗怱嬝峓嵡偺敪徢棪偺儕僗僋傪憹壛偝偣丄
儊僞儃儕僢僋僔儞僪儘乕儉偲偺娭楢傕巜揈偝傟偰偄傑偡丅
GI偼扽悈壔暔偺庬椶偩偗偱側偔丄欚殣夞悢丄崚椶偺惛惢搙丄挷棟曽朄丄懠偺塰梴慺偲偺慻傒崌傢偣側偳丄
條乆側忦審偵傛偭偰戝偒偔嵍塃偝傟傑偡丅
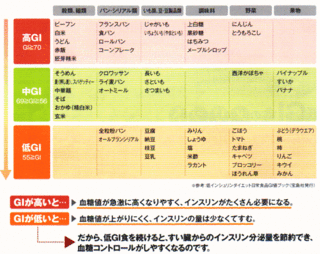
椺偊偽庡怘偼丄敀暷丄偆偳傫傛傝偦偆傔傫丄偦偽丄僗僷僎僥傿乕偺曽偑寣摐抣偑忋偑傝偵偔偄丄
僼儔儞僗僷儞傗怘僷儞傛傝僋儘儚僢僒儞偺曽偑寣摐抣偑忋偑傝偵偔偄偲尵偄姺偊傞偙偲偑弌棃傑偡丅
偤傂丄GI傪堄幆偟偨怘昳慖傃傪怱妡偗偰傒偰偼偄偐偑偱偟傚偆偐丠


寣摐抣偺僐儞僩儘乕儖偺偨傔偵偼GI抣偺掅偄怘昳傪慖傇偙偲偑億僀儞僩偱偡丅
崱擔偼偦傫側GI偵偮偄偰偍榖偟傛偆偲巚偄傑偡丅
GI偼丄怘帠偲偟偰愛庢偝傟偨扽悈壔暔偑摐偵曄壔偟偰寣摐抣傪忋徃偝傟傞擻椡偺巜昗偱丄
僽僪僂摐50g傪100偲偟偨応崌偺憡懳揑巜昗偺偙偲傪尵偄傑偡丅
GI偑崅偄怘暔偼寣摐抣偑忋偑傝傗偡偔丄GI偑掅偄怘暔偼寣摐抣偑忋偑傝偵偔偄偙偲傪昞偟偰偄傑偡丅
GI偺崅偄怘帠偑摐擜昦傗怱嬝峓嵡偺敪徢棪偺儕僗僋傪憹壛偝偣丄
儊僞儃儕僢僋僔儞僪儘乕儉偲偺娭楢傕巜揈偝傟偰偄傑偡丅
GI偼扽悈壔暔偺庬椶偩偗偱側偔丄欚殣夞悢丄崚椶偺惛惢搙丄挷棟曽朄丄懠偺塰梴慺偲偺慻傒崌傢偣側偳丄
條乆側忦審偵傛偭偰戝偒偔嵍塃偝傟傑偡丅

椺偊偽庡怘偼丄敀暷丄偆偳傫傛傝偦偆傔傫丄偦偽丄僗僷僎僥傿乕偺曽偑寣摐抣偑忋偑傝偵偔偄丄
僼儔儞僗僷儞傗怘僷儞傛傝僋儘儚僢僒儞偺曽偑寣摐抣偑忋偑傝偵偔偄偲尵偄姺偊傞偙偲偑弌棃傑偡丅
偤傂丄GI傪堄幆偟偨怘昳慖傃傪怱妡偗偰傒偰偼偄偐偑偱偟傚偆偐丠
2017擭05寧20擔
娫怘偑変枬偱偒側偄帪
愭惗傗扴摉偺娗棟塰梴巑偐傜娫怘偼嬛巭傗娫怘傪尭傜偡傛偆偵尵傢傟偰偄傞曽偼懡偄偲巚偄傑偡丅
摐擜昦偺晐偝傕棟夝偼偟偰偄傞傕偺偺丄
偱傕娒偄傕偺偺桿榝偵偼彑偰側偄丅
偱傕傗偭傁傝怘傋偨偄乧偦偆偄偆怱棟偑摥偄偰偟傑偆偙偲傕懡偄偐偲巚偄傑偡丅
傑偢偍僗僗儊偟偨偄偺偼攦偄抲偒偟側偄偙偲丅
怘傋偨偄偲偒偵傕怘傋傜傟側偄傢偗偱偡偐傜丄偙傟偼堦斣岠壥偑偁傞偲巚偄傑偡丅
偁偲偼丄嵒摐偑僈僢僣儕擖偭偨傕偺偼旔偗傞偙偲偱偡丅
傛偔乽梞壻巕偲榓壻巕偳偭偪側傜偄偄偺丠乿偲偄偆幙栤傪庴偗傑偡偑丄
偳偭偪傕嵒摐偼廫暘偵擖偭偰偄傑偡偺偱丄寣摐抣偼偁偘傑偡丅
偨偩丄梞壻巕偺曽偑榓壻巕傛傝帀幙偑懡偄暘摐幙偑彮側偄偲偄偆堄枴偱丄
梞壻巕偺曽偑偄偄偱偡傛偲偄偆愭惗傕偄傞偐傕偟傟傑偣傫丅
埲忋偺傛偆側偙偲傪摜傑偊傞偲丄娫怘偵傛偔偍僗僗儊偡傞偺偼壥暔偲擕惢昳丅
偙偺壥暔偲擕惢昳偼埲慜偛愢柧偟偨摐擜昦偺怘昳岎姺昞偺拞偵傕嬫暘偝傟丄
娫怘偲偼暘偗偰峫偊傜傟偰偄傑偡丅
偮傑傝丄尵偄曽傪曄偊傟偽丄壥暔偲擕惢昳偼怘帠偺拞偺堦晹偲偄偆傢偗偱偡偹丅
偲偼尵偊丄偄偔偮偑拲堄揰偑偁傝傑偡偺偱丄妎偊偰偍偄偰偔偩偝偄偹丅
乑壥暔
壥暔偵偼壥摐偲偄偆摐偑娷傑傟偰偄偰丄愛傝夁偓傞偲寣摐抣傪忋徃偝偣偰偟傑偄傑偡丅
摐擜昦偺怘昳岎姺昞偱偛愢柧偟偨偲偍傝丄堦擔偁偨傝80kcal乮1扨埵乯傪栚埨偵愛庢偟傑偟傚偆丅
80kcal偼僶僫僫側傜1杮丄傝傫偛傗棞側傜敿暘丄搷傗奰側傜1屄丄傒偐傫側傜2偮掱搙偱偡丅
壥暔偼怘屻偺寣摐抣傪忋徃偝偣傗偡偄傕偺偱偼偁傞偺偱丄擇夞偵暘偗偰怘傋傞偙偲傪偍僗僗儊偟傑偡丅
傑偨怮傞慜偵怘傋傞側偳偡傞偲拞惈帀朾偵傕偐傢傝傗偡偄偺偱丄拲堄偟傑偟傚偆丅
乑擕惢昳
擕惢昳偺戙昞偼媿擕傗儓乕僌儖僩丅
媿擕偼僐僢僾1攖偱偍暊偵傕棴傑傞偺偱偍僗僗儊偱偡丅
媿擕偼揔搙偵帀幙傕娷傫偱偄傞偺偱丄寣摐抣偑壓偑傝擄偔嬻暊姶傕姶偠偵偔偄偺偱丄
娫怘偲偟偰偼偍僗僗儊偺惢昳偱偡丅
儓乕僌儖僩傪愛庢偡傞嵺偵偼嵒摐傪巊傢側偄傛偆偵偡傞偺偑億僀儞僩丅
捠忢巗斕偝傟偰偄傞彫偝側僇僢僾偺儓乕僌儖僩偵偼嵒摐傪娷傫偱偄傑偡偺偱丄
戝偒偄400乣450g掱搙擖偭偨僾儗乕儞儓乕僌儖僩傪峸擖偟丄
嵒摐傪巊傢偢偵怘傋傞偺偑椙偄偱偟傚偆丅
嵒摐傪巊傢側偄偲偄偆偺偼堸椏偵傕尵偊傞偙偲偱偡丅
僕儏乕僗偩偗偱側偔丄僐乕僸乕傗峠拑側偳偵傕嵒摐偼擖傟側偄傛偆偵拲堄偟偰偔偩偝偄偹丅
摐擜昦偺晐偝傕棟夝偼偟偰偄傞傕偺偺丄
偱傕娒偄傕偺偺桿榝偵偼彑偰側偄丅
偱傕傗偭傁傝怘傋偨偄乧偦偆偄偆怱棟偑摥偄偰偟傑偆偙偲傕懡偄偐偲巚偄傑偡丅
傑偢偍僗僗儊偟偨偄偺偼攦偄抲偒偟側偄偙偲丅
怘傋偨偄偲偒偵傕怘傋傜傟側偄傢偗偱偡偐傜丄偙傟偼堦斣岠壥偑偁傞偲巚偄傑偡丅
偁偲偼丄嵒摐偑僈僢僣儕擖偭偨傕偺偼旔偗傞偙偲偱偡丅
傛偔乽梞壻巕偲榓壻巕偳偭偪側傜偄偄偺丠乿偲偄偆幙栤傪庴偗傑偡偑丄
偳偭偪傕嵒摐偼廫暘偵擖偭偰偄傑偡偺偱丄寣摐抣偼偁偘傑偡丅
偨偩丄梞壻巕偺曽偑榓壻巕傛傝帀幙偑懡偄暘摐幙偑彮側偄偲偄偆堄枴偱丄
梞壻巕偺曽偑偄偄偱偡傛偲偄偆愭惗傕偄傞偐傕偟傟傑偣傫丅
埲忋偺傛偆側偙偲傪摜傑偊傞偲丄娫怘偵傛偔偍僗僗儊偡傞偺偼壥暔偲擕惢昳丅
偙偺壥暔偲擕惢昳偼埲慜偛愢柧偟偨摐擜昦偺怘昳岎姺昞偺拞偵傕嬫暘偝傟丄
娫怘偲偼暘偗偰峫偊傜傟偰偄傑偡丅
偮傑傝丄尵偄曽傪曄偊傟偽丄壥暔偲擕惢昳偼怘帠偺拞偺堦晹偲偄偆傢偗偱偡偹丅
偲偼尵偊丄偄偔偮偑拲堄揰偑偁傝傑偡偺偱丄妎偊偰偍偄偰偔偩偝偄偹丅
乑壥暔
壥暔偵偼壥摐偲偄偆摐偑娷傑傟偰偄偰丄愛傝夁偓傞偲寣摐抣傪忋徃偝偣偰偟傑偄傑偡丅
摐擜昦偺怘昳岎姺昞偱偛愢柧偟偨偲偍傝丄堦擔偁偨傝80kcal乮1扨埵乯傪栚埨偵愛庢偟傑偟傚偆丅
80kcal偼僶僫僫側傜1杮丄傝傫偛傗棞側傜敿暘丄搷傗奰側傜1屄丄傒偐傫側傜2偮掱搙偱偡丅
壥暔偼怘屻偺寣摐抣傪忋徃偝偣傗偡偄傕偺偱偼偁傞偺偱丄擇夞偵暘偗偰怘傋傞偙偲傪偍僗僗儊偟傑偡丅
傑偨怮傞慜偵怘傋傞側偳偡傞偲拞惈帀朾偵傕偐傢傝傗偡偄偺偱丄拲堄偟傑偟傚偆丅
乑擕惢昳
擕惢昳偺戙昞偼媿擕傗儓乕僌儖僩丅
媿擕偼僐僢僾1攖偱偍暊偵傕棴傑傞偺偱偍僗僗儊偱偡丅
媿擕偼揔搙偵帀幙傕娷傫偱偄傞偺偱丄寣摐抣偑壓偑傝擄偔嬻暊姶傕姶偠偵偔偄偺偱丄
娫怘偲偟偰偼偍僗僗儊偺惢昳偱偡丅
儓乕僌儖僩傪愛庢偡傞嵺偵偼嵒摐傪巊傢側偄傛偆偵偡傞偺偑億僀儞僩丅
捠忢巗斕偝傟偰偄傞彫偝側僇僢僾偺儓乕僌儖僩偵偼嵒摐傪娷傫偱偄傑偡偺偱丄
戝偒偄400乣450g掱搙擖偭偨僾儗乕儞儓乕僌儖僩傪峸擖偟丄
嵒摐傪巊傢偢偵怘傋傞偺偑椙偄偱偟傚偆丅
嵒摐傪巊傢側偄偲偄偆偺偼堸椏偵傕尵偊傞偙偲偱偡丅
僕儏乕僗偩偗偱側偔丄僐乕僸乕傗峠拑側偳偵傕嵒摐偼擖傟側偄傛偆偵拲堄偟偰偔偩偝偄偹丅
2017擭05寧19擔
僫僩儕僂儉検偐傜怘墫憡摉検偑寁嶼偱偒傑偡両
崱擔偼墫暘検偺寁嶼偵偮偄偰丅
僫僩儕僂儉検偲怘墫憡摉検偼僀僐乕儖偱偼偁傝傑偣傫丅
堦斒揑偵乽墫暘偼乑g枹枮偵偟傑偟傚偆乿偲偄偆偺偼怘墫憡摉検偺偙偲偱偡偺偱丄
僫僩儕僂儉検偲帵偝傟偰偄傞偲偒偵偼怘墫憡摉検偵姺嶼偟側偔偰偼側傝傑偣傫丅
傛偔壛岺怘昳偵偼怘墫憡摉検傛傝僫僩儕僂儉検偱婰嵹偝傟偰偄傞偙偲偑懡偔偁傝傑偡丅
僫僩儕僂儉検偲婰嵹偝傟偰偄傞応崌偼丄2.54傪忔偠偰怘墫憡摉検傪寁嶼偟傑偡丅
乮2.54偲偄偆抣偼丄怘墫乮NaCl)傪峔惉偡傞僫僩儕僂儉乮Na)偲墫慺乮Cl)偺尨巕検偐傜嶼弌乯
僫僩儕僂儉400噐偑栺1g偵憡摉偟傑偡偺偱丄妎偊偰偍偔偲曋棙偱偡丅
乮400噐×2.54亖1,016噐亖1.016g乯
偪側傒偵丄擔杮恖偺怘帠愛庢婎弨2015擭斉乮專棫偺婎弨傪寛傔傞僶僀僽儖偺傛偆側杮偱偡丅
昦堾偺怘帠傕偙偺杮傪婎弨偵專棫傪棫偰傑偡丅5擭偛偲偵夵掕偝傟傑偡丅乯
偵傛傞怘墫憡摉検偺堦擔偺婎弨偼丄抝惈偼8.0g枹枮丄彈惈偼7.0g枹枮偲側偭偰偄傑偡丅
摐擜昦偺曽偼堦擔6g枹枮偵梷偊傞偺偑朷傑偟偄偱偟傚偆丅
墫暘偺愛傝夁偓偼傓偔傒偺尨場偵側傞偩偗偱側偔丄
崅寣埑偺尨場傗恡憻傊晧扴偲側傝傑偡丅
摿偵摐擜昦偺曽偺墫暘偺愛傝夁偓偼摐擜昦惈恡徢偺敪徢儕僗僋傪崅傔傞偙偲偑曬崘偝傟偰偄傑偡丅
怘墫憡摉検偺悢帤傪婥偵偡傞偩偗偱側偔丄
僫僩儕僂儉昞婰側傜怘墫憡摉検偵寁嶼偟丄
堦擔偺墫暘傪僐儞僩儘乕儖偡傞廗姷傪偮偗偰傒偰偼偄偐偑偱偟傚偆偐丠


僫僩儕僂儉検偲怘墫憡摉検偼僀僐乕儖偱偼偁傝傑偣傫丅
堦斒揑偵乽墫暘偼乑g枹枮偵偟傑偟傚偆乿偲偄偆偺偼怘墫憡摉検偺偙偲偱偡偺偱丄
僫僩儕僂儉検偲帵偝傟偰偄傞偲偒偵偼怘墫憡摉検偵姺嶼偟側偔偰偼側傝傑偣傫丅
傛偔壛岺怘昳偵偼怘墫憡摉検傛傝僫僩儕僂儉検偱婰嵹偝傟偰偄傞偙偲偑懡偔偁傝傑偡丅
僫僩儕僂儉検偲婰嵹偝傟偰偄傞応崌偼丄2.54傪忔偠偰怘墫憡摉検傪寁嶼偟傑偡丅
乮2.54偲偄偆抣偼丄怘墫乮NaCl)傪峔惉偡傞僫僩儕僂儉乮Na)偲墫慺乮Cl)偺尨巕検偐傜嶼弌乯
僫僩儕僂儉400噐偑栺1g偵憡摉偟傑偡偺偱丄妎偊偰偍偔偲曋棙偱偡丅
乮400噐×2.54亖1,016噐亖1.016g乯
偪側傒偵丄擔杮恖偺怘帠愛庢婎弨2015擭斉乮專棫偺婎弨傪寛傔傞僶僀僽儖偺傛偆側杮偱偡丅
昦堾偺怘帠傕偙偺杮傪婎弨偵專棫傪棫偰傑偡丅5擭偛偲偵夵掕偝傟傑偡丅乯
偵傛傞怘墫憡摉検偺堦擔偺婎弨偼丄抝惈偼8.0g枹枮丄彈惈偼7.0g枹枮偲側偭偰偄傑偡丅
摐擜昦偺曽偼堦擔6g枹枮偵梷偊傞偺偑朷傑偟偄偱偟傚偆丅
墫暘偺愛傝夁偓偼傓偔傒偺尨場偵側傞偩偗偱側偔丄
崅寣埑偺尨場傗恡憻傊晧扴偲側傝傑偡丅
摿偵摐擜昦偺曽偺墫暘偺愛傝夁偓偼摐擜昦惈恡徢偺敪徢儕僗僋傪崅傔傞偙偲偑曬崘偝傟偰偄傑偡丅
怘墫憡摉検偺悢帤傪婥偵偡傞偩偗偱側偔丄
僫僩儕僂儉昞婰側傜怘墫憡摉検偵寁嶼偟丄
堦擔偺墫暘傪僐儞僩儘乕儖偡傞廗姷傪偮偗偰傒偰偼偄偐偑偱偟傚偆偐丠
2017擭05寧18擔
怘暔慇堐偵偮偄偰
崱擔偼寣摐僐儞僩儘乕儖偵嫮偄枴曽偵側偭偰偔傟傞怘暔慇堐偵偮偄偰丅
怘暔慇堐偺掕媊
乽怘暔慇堐偲偼僸僩偺徚壔峺慺偱徚壔偝傟側偄怘昳拞偺擄徚壔惈惉暘偺憤徧乿丅
怘暔慇堐偼丄戝挵偵偍偄偰挵撪嵶嬠偵傛傞寵婥揑敪峺乮巁慺傪晄昁梫傪偡傞敪峺乯傪庴偗丄
抁嵔帀朾巁傗僈僗傪惗惉偟偰丄堦晹偼僄僱儖僊乕尮偲偟偰巊梡偝傟傑偡丅
怘暔慇堐偺嶌梡
丒悈傪媧廂偟偰朿挘偟丄梕愊乮僇僒乯傪憹偡丅
丒塰梴惉暘傪媧拝偡傞丅
丒悈偵梟偗傞偲擲惈偑弌偰僎儖壔偡傞丅
怘暔慇堐偵偼悈梟惈偲晄梟惈偑偁傝傑偡丅
乑悈梟惈
仺寣摐忋徃梷惂丄寣惔僐儗僗僥儘乕儖忋徃梷惂丄挵撪僼儘乕儔夵慞丄抇廯巁媧拝丄戝挵偑傫偺敪惗梷惂
丒仸儁僋僠儞乮壥暔乯丗壥幚丄栰嵷
丒僈儉幙丗敒丄戝摛
丒擲惈懡摐椶乮僌儖僐儅儞僫儞乯丗偙傫偵傖偔
丒奀憯懡摐椶乮傾儖僊儞巁乯丗崺晍丄傢偐傔
乑晄梟惈
仺攔曋懀恑乮曋検偺憹戝乯丄抇廯巁媧拝丄戝挵偑傫偺敪惗梷惂
丒僙儈儘乕僗乮偛傏偆丄彫敒傆偡傑
丒僿儈僙儖儘乕僗丗偲偆傕傠偙偟奜旂
丒仸儁僋僠儞乮晄梟惈乯丗壥幚丄栰嵷
丒儕僌僯儞丗僐僐傾丄摛椶丄栰嵷
丒僉僠儞丗偊傃傗偐偵偺妅
仸儁僋僠儞丗壥幚傗栰嵷偑枹弉側帪偼晄梟惈丄惉弉偡傞偵偟偨偑偄悈梟惈偵側傞丅
怘暔慇堐偼椙偄偙偲恠偔傔偺傛偆偵姶偠傑偡傛偹丅
偨偩丄怘暔慇堐偵偼塰梴惉暘傪媧拝偟偨傝丄媧廂傪慾奞偟偨傝偡傞嶌梡偑偁傞偨傔丄
偦偺夁忚愛庢偼怘帠僇儖僔僂儉傗丄揝丄摵丄垷墧側偳偺旝検塰梴慺偺懱奜攔弌傪憹戝偝偣傑偡丅
岤惗楯摥徣偐傜採帵偝傟偰偄傞栰嵷偺堦擔偺愛庢悇彠検偼360g埲忋偱偡丅
360g傪愛庢偡傞偺偼寢峔戝曄側偙偲側偺偱丄夁忚愛庢偵側傞偙偲偼峫偊偵偔偄偱偡丅
堦擔360g埲忋傪栚昗偵愊嬌揑偵愛庢偟傑偟傚偆丅
傋僕僼傽乕僗僩乮栰嵷傪愭偵怘傋傞乯傪朰傟偢偵両


怘暔慇堐偺掕媊
乽怘暔慇堐偲偼僸僩偺徚壔峺慺偱徚壔偝傟側偄怘昳拞偺擄徚壔惈惉暘偺憤徧乿丅
怘暔慇堐偼丄戝挵偵偍偄偰挵撪嵶嬠偵傛傞寵婥揑敪峺乮巁慺傪晄昁梫傪偡傞敪峺乯傪庴偗丄
抁嵔帀朾巁傗僈僗傪惗惉偟偰丄堦晹偼僄僱儖僊乕尮偲偟偰巊梡偝傟傑偡丅
怘暔慇堐偺嶌梡
丒悈傪媧廂偟偰朿挘偟丄梕愊乮僇僒乯傪憹偡丅
丒塰梴惉暘傪媧拝偡傞丅
丒悈偵梟偗傞偲擲惈偑弌偰僎儖壔偡傞丅
怘暔慇堐偵偼悈梟惈偲晄梟惈偑偁傝傑偡丅
乑悈梟惈
仺寣摐忋徃梷惂丄寣惔僐儗僗僥儘乕儖忋徃梷惂丄挵撪僼儘乕儔夵慞丄抇廯巁媧拝丄戝挵偑傫偺敪惗梷惂
丒仸儁僋僠儞乮壥暔乯丗壥幚丄栰嵷
丒僈儉幙丗敒丄戝摛
丒擲惈懡摐椶乮僌儖僐儅儞僫儞乯丗偙傫偵傖偔
丒奀憯懡摐椶乮傾儖僊儞巁乯丗崺晍丄傢偐傔
乑晄梟惈
仺攔曋懀恑乮曋検偺憹戝乯丄抇廯巁媧拝丄戝挵偑傫偺敪惗梷惂
丒僙儈儘乕僗乮偛傏偆丄彫敒傆偡傑
丒僿儈僙儖儘乕僗丗偲偆傕傠偙偟奜旂
丒仸儁僋僠儞乮晄梟惈乯丗壥幚丄栰嵷
丒儕僌僯儞丗僐僐傾丄摛椶丄栰嵷
丒僉僠儞丗偊傃傗偐偵偺妅
仸儁僋僠儞丗壥幚傗栰嵷偑枹弉側帪偼晄梟惈丄惉弉偡傞偵偟偨偑偄悈梟惈偵側傞丅
怘暔慇堐偼椙偄偙偲恠偔傔偺傛偆偵姶偠傑偡傛偹丅
偨偩丄怘暔慇堐偵偼塰梴惉暘傪媧拝偟偨傝丄媧廂傪慾奞偟偨傝偡傞嶌梡偑偁傞偨傔丄
偦偺夁忚愛庢偼怘帠僇儖僔僂儉傗丄揝丄摵丄垷墧側偳偺旝検塰梴慺偺懱奜攔弌傪憹戝偝偣傑偡丅
岤惗楯摥徣偐傜採帵偝傟偰偄傞栰嵷偺堦擔偺愛庢悇彠検偼360g埲忋偱偡丅
360g傪愛庢偡傞偺偼寢峔戝曄側偙偲側偺偱丄夁忚愛庢偵側傞偙偲偼峫偊偵偔偄偱偡丅
堦擔360g埲忋傪栚昗偵愊嬌揑偵愛庢偟傑偟傚偆丅
傋僕僼傽乕僗僩乮栰嵷傪愭偵怘傋傞乯傪朰傟偢偵両
2017擭05寧17擔
奜怘偺拲堄揰
崱擔偼奜怘偵偮偄偰丅
奜怘偭偰傗偭傁傝崅僄僱儖僊乕偩偟丄枴晅偗偼擹偄偟丄栰嵷偼彮側偄偟丄
摐擜昦側傜怘傋側偄曽偑偄偄傫偱偟傚丠偲巚傢傟傞曽偑懡偄偱偡傛偹丅
栜榑丄壗傕峫偊偢偵拲暥偟偰娫怘偟偰偟傑偆偲丄
儃儕儏乕儉枮揰儊僯儏乕側傜1000kcal傪挻偊偰偟傑偭偨傝丄堦擔暘偺墫暘傪偲偭偰偟傑偭偨傝乧
偲偄偆偙偲偼廫暘偵偁傝摼傑偡丅
奜怘傪怘傋傞帪偺僐僣偝偊暘偐偭偰偄傟偽丄傕偆奜怘傕晐偔側偄偱偡偹丅
乑昁偢僄僱儖僊乕昞帵傪妋擣偡傞
嵟嬤奜怘偱傕僄僱儖僊乕昞帵傪偟偰偄傞偍揦偑憹偊偰偒傑偟偨丅
僄僱儖僊乕昞帵偝傟偰偄傞傛偆偱偁傟偽丄昁偢妋擣偟偰偔偩偝偄丅
堦擔偺巜帵僄僱儖僊乕偺1/3偑堦偮偺栚埨丅
乮揔愗側僄僱儖僊乕偵偮偄偰偼僄僱儖僊乕嶼弌偺婰帠傪撉傫偱壓偝偄偹丅乯
偨偩偳偆偟偰傕奜怘偑僄僱儖僊乕偑懡偔側傝偑偪側偺偱丄
1/3偼彮偟僆乕僶乕偟偰傕峔偄傑偣傫丅
偦偺暘懠偺擇怘偱挷惍偟傑偟傚偆偹丅
偳偆偟偰傕崅僄僱儖僊乕偺儊僯儏乕偑怘傋偨偄応崌偵偼丄
栜懱側偄偗傟偳庡怘傪巆偟偰僄僱儖僊乕傪挷惍偟傑偟傚偆丅
奜怘偺偛斞偩偲200乣250g掱搙側偺偱丄
敿暘巆偡偩偗偱160乣200kcal掱搙偼尭傜偡偙偲偑偱偒傑偡丅
乑塰梴僶儔儞僗傪峫偊傞
乽庡怘丒庡嵷丒暃嵷乿偑偟偭偐傝懙偭偨怘帠偑偳偆偐妋擣偟傑偟傚偆丅
奜怘偩偲戝掞庡怘偲庡嵷偼偁傞偗傟偳丄
暃嵷乮栰嵷丒奀憯丒偒偺偙椶乯偑彮偟庒偟偔偼側偄側傫偰偙偲傕偁傝傑偡丅
忋婰傪堄幆弌棃傟偽媿槬偱傕儔乕儊儞偱傕偄偄傫偱偡丅
媿槬偩偭偨傜丄暲惙偵偟偰偮備偩偔偵偟側偄丄
僒儔僟傪偮偗偰僪儗僢僔儞僌偼妡偗夁偓側偄丄
僒儔僟偐傜怘傋傞丄
廯暔偺廯偼昁偢巆偡乧側偳側偳丅丂
儔乕儊儞偱偁傟偽丄戝惙傝偵偟側偄丄
偪傖傫傐傫側偳偺栰嵷儌儕儌儕偺儊僯儏乕傪慖傇丄
攚桘偺晜偄偰偄傞儔乕儊儞偼旔偗傞丄
僗乕僾偼昁偢巆偡乧側偳側偳丅
寛偟偰丄乽懼偊嬍柍椏乿傗乽僗乕僾傑偱娫怘偟偨傜僗僞儞僾堦偮乿
側傫偰偄偆桿榝偵偼晧偗側偄偱壓偝偄偹丅
奜怘偭偰傗偭傁傝崅僄僱儖僊乕偩偟丄枴晅偗偼擹偄偟丄栰嵷偼彮側偄偟丄
摐擜昦側傜怘傋側偄曽偑偄偄傫偱偟傚丠偲巚傢傟傞曽偑懡偄偱偡傛偹丅
栜榑丄壗傕峫偊偢偵拲暥偟偰娫怘偟偰偟傑偆偲丄
儃儕儏乕儉枮揰儊僯儏乕側傜1000kcal傪挻偊偰偟傑偭偨傝丄堦擔暘偺墫暘傪偲偭偰偟傑偭偨傝乧
偲偄偆偙偲偼廫暘偵偁傝摼傑偡丅
奜怘傪怘傋傞帪偺僐僣偝偊暘偐偭偰偄傟偽丄傕偆奜怘傕晐偔側偄偱偡偹丅
乑昁偢僄僱儖僊乕昞帵傪妋擣偡傞
嵟嬤奜怘偱傕僄僱儖僊乕昞帵傪偟偰偄傞偍揦偑憹偊偰偒傑偟偨丅
僄僱儖僊乕昞帵偝傟偰偄傞傛偆偱偁傟偽丄昁偢妋擣偟偰偔偩偝偄丅
堦擔偺巜帵僄僱儖僊乕偺1/3偑堦偮偺栚埨丅
乮揔愗側僄僱儖僊乕偵偮偄偰偼僄僱儖僊乕嶼弌偺婰帠傪撉傫偱壓偝偄偹丅乯
偨偩偳偆偟偰傕奜怘偑僄僱儖僊乕偑懡偔側傝偑偪側偺偱丄
1/3偼彮偟僆乕僶乕偟偰傕峔偄傑偣傫丅
偦偺暘懠偺擇怘偱挷惍偟傑偟傚偆偹丅
偳偆偟偰傕崅僄僱儖僊乕偺儊僯儏乕偑怘傋偨偄応崌偵偼丄
栜懱側偄偗傟偳庡怘傪巆偟偰僄僱儖僊乕傪挷惍偟傑偟傚偆丅
奜怘偺偛斞偩偲200乣250g掱搙側偺偱丄
敿暘巆偡偩偗偱160乣200kcal掱搙偼尭傜偡偙偲偑偱偒傑偡丅
乑塰梴僶儔儞僗傪峫偊傞
乽庡怘丒庡嵷丒暃嵷乿偑偟偭偐傝懙偭偨怘帠偑偳偆偐妋擣偟傑偟傚偆丅
奜怘偩偲戝掞庡怘偲庡嵷偼偁傞偗傟偳丄
暃嵷乮栰嵷丒奀憯丒偒偺偙椶乯偑彮偟庒偟偔偼側偄側傫偰偙偲傕偁傝傑偡丅
忋婰傪堄幆弌棃傟偽媿槬偱傕儔乕儊儞偱傕偄偄傫偱偡丅
媿槬偩偭偨傜丄暲惙偵偟偰偮備偩偔偵偟側偄丄
僒儔僟傪偮偗偰僪儗僢僔儞僌偼妡偗夁偓側偄丄
僒儔僟偐傜怘傋傞丄
廯暔偺廯偼昁偢巆偡乧側偳側偳丅丂
儔乕儊儞偱偁傟偽丄戝惙傝偵偟側偄丄
偪傖傫傐傫側偳偺栰嵷儌儕儌儕偺儊僯儏乕傪慖傇丄
攚桘偺晜偄偰偄傞儔乕儊儞偼旔偗傞丄
僗乕僾偼昁偢巆偡乧側偳側偳丅
寛偟偰丄乽懼偊嬍柍椏乿傗乽僗乕僾傑偱娫怘偟偨傜僗僞儞僾堦偮乿
側傫偰偄偆桿榝偵偼晧偗側偄偱壓偝偄偹丅
2017擭05寧16擔
摐擜昦恡徢偺怘帠椕朄乮僇儕僂儉丄儕儞丄悈暘惂尷乯
崱擔偼摐擜昦恡徢偺怘帠椕朄戞擇抏丅
僇儕僂儉丄儕儞丄悈暘惂尷偵偮偄偰愢柧偟傑偡丅
慜夞丄摐擜昦恡徢偺怘帠椕朄偼丄
崅僄僱儖僊乕丄崅帀幙丄掅僞儞僷僋幙丄掅墫暘偩偲偍榖偟偟傑偟偨偹丅
偙傟偼摐擜昦恡徢偱偁傟偽丄傎偲傫偳偺曽偑峴偆怘帠椕朄偱偡丅
崱擔偼昁梫偵墳偠偰丄摿偵恡憻偺婡擻偑挊偟偔忈奞偝傟丄
摟愅摫擖捈慜偐傜摟愅摫擖婜偵峴傢傟傞偙偲偺懡偄僇儕僂儉丄儕儞丄悈暘惂尷偵偮偄偰偍榖偟傑偡丅
傑偢丄偙傟傜傪惂尷偟側偔偰偼偄偗側偄棟桼偱偡丅
摐擜昦恡徢偺巒傔偺愢柧偺偲偙傠偱偍榖偟偟傑偟偨偑丄
摐擜昦恡徢偱偼懱撪偵榁攑暔偑棴傑傝傑偡丅
恡憻偼榁攑暔傪擜拞偵攔煏偡傞摥偒偑偁傞偨傔偱偡丅
乮徻偟偔偼夁嫀偺婰帠傪偍撉傒偔偩偝偄丅乯
偙偺榁攑暔偺堦偮偑丄僇儕僂儉傗儕儞偲偍峫偊偔偩偝偄丅
僇儕僂儉傗儕儞偼懱撪偵棴傑偭偰偄傞偐偳偆偐偼寣塼専嵏偱暘偐傝傑偡丅
庡帯堛偐傜僇儕僂儉傗儕儞惂尷傪巜帵偝傟傞偲嬶懱揑側巜摫傪娗棟塰梴巑偐傜庴偗傞偙偲偵側傝傑偡丅
乑僇儕僂儉惂尷
僇儕僂儉偑崅偔側傞偲晄惍柆丄怱掆巭偺嫲傟偑弌偰偒傑偡丅
僇儕僂儉傪懡偔娷傓傕偺偼栰嵷傗壥暔丄擺摛丅
僇儕僂儉惂尷偼昦婜偵傛偭偰1500乣2000噐偺惂尷偑偐偐傝傑偡丅
擺摛偼1僷僢僋300噐嫮傕偁傝傑偡丅
僇儕僂儉傪敳偔偨傔偵峴偆挷棟朄偲偟偰桳柤側偺偑丄乽備偱偙傏偡丄偝傜偡乿偱偡丅
僇儕僂儉偑悈偵梟偗弌傞惈幙傪棙梡偟偰偄傞傫偱偡丅
栰嵷偼浈偱丄備偱廯偼幪偰偰巊傢側偄傛偆偵偡傞丄
栰嵷傪嵶偐偔愗偭偰昞柺愊傪懡偔偟偰偐傜偝傜偡丅
偝傜偡帪娫偼30暘掱搙偱廫暘丅
偦傟埲忋捫偗偰傕僇儕僂儉偺検偼曄傢傝傑偣傫丅
怘傋傞慜偵偝傜偡偺偑柺搢偱偁傟偽丄慜擔偺栭偐傜堦斢偝傜偟偰傕栤戣偁傝傑偣傫丅
壥暔偼惗偩偲僇儕僂儉偑懡偄偺偱丄娛媗傪巊梡偟傑偟傚偆丅
摿偵僶僫僫丄儊儘儞偵懡偔娷傓偺偱怘傋側偄曽偑傛偄偱偟傚偆丅
乑儕儞惂尷
僇儕僂儉惂尷偵斾傋偰儕儞惂尷偺巜摫傪庴偗傞婡夛偼彮側偄偲巚偄傑偡丅
偦偺棟桼偼丄崅僇儕僂儉寣徢偼晄惍柆側偳偺媫惈揑徢忬傪婲偙偡偙偲偑懡偄偱偡偑丄
崅儕儞寣徢偼寣娗丄偦偺懠偺憻婍偺愇奃壔偲偄偆枬惈揑徢忬傪婲偙偡偙偲偑懡偄偨傔偩偲巚偄傑偡丅
儕儞偼僞儞僷僋幙傪懡偔娷傓怘昳乮擏丒嫑側偳乯偵偲傕偵娷傑傟偰偄傞偙偲偑懡偄偺偱丄
僞儞僷僋幙惂尷傪偟偭偐傝峴偭偰偄傟偽儕儞傕堦弿偵惂尷偡傞偙偲偑弌棃傑偡丅
傑偨丄壛岺怘昳偵偼儕儞傪懡偔娷傓偺偱丄怘傋夁偓偵拲堄偟偰偔偩偝偄偹丅
壛岺怘昳偵偼墫暘傕懡偔娷傓偺偱丄峊偊偨曽偑傛偄偱偟傚偆丅
乑悈暘惂尷
慜夞墫暘惂尷偺偲偙傠偱彮偟傆傟傑偟偨偑丄
恡憻偺婡擻偑掅壓偡傞偲傓偔傒傗偡偔側傝傑偡丅
摿偵摟愅偵側傞偲擜検偑尭傞庒偟偔偼柍擜偵側傞偺偱丄
墫暘惂尷偲暪偣偰悈暘惂尷傪峴偄傑偡丅
偙偆傗偭偰傒偰捀偔偲丄摐擜昦偺怘帠椕朄偲偼戝偒偔曄傢偭偰偒傑偡傛偹丅
恡憻昦偺怘帠椕朄偼側偐側偐暋嶨側偺偱丄
堦搙偱偛棟夝偄偨偩偔偺偼擄偟偄偙偲偑傎偲傫偳偱偡丅
偛憡択傕偍庴偗偟偰偄傞偺偱丄偍堦恖偱擸傑偢偍榖偟偔偩偝偄偹丅


僇儕僂儉丄儕儞丄悈暘惂尷偵偮偄偰愢柧偟傑偡丅
慜夞丄摐擜昦恡徢偺怘帠椕朄偼丄
崅僄僱儖僊乕丄崅帀幙丄掅僞儞僷僋幙丄掅墫暘偩偲偍榖偟偟傑偟偨偹丅
偙傟偼摐擜昦恡徢偱偁傟偽丄傎偲傫偳偺曽偑峴偆怘帠椕朄偱偡丅
崱擔偼昁梫偵墳偠偰丄摿偵恡憻偺婡擻偑挊偟偔忈奞偝傟丄
摟愅摫擖捈慜偐傜摟愅摫擖婜偵峴傢傟傞偙偲偺懡偄僇儕僂儉丄儕儞丄悈暘惂尷偵偮偄偰偍榖偟傑偡丅
傑偢丄偙傟傜傪惂尷偟側偔偰偼偄偗側偄棟桼偱偡丅
摐擜昦恡徢偺巒傔偺愢柧偺偲偙傠偱偍榖偟偟傑偟偨偑丄
摐擜昦恡徢偱偼懱撪偵榁攑暔偑棴傑傝傑偡丅
恡憻偼榁攑暔傪擜拞偵攔煏偡傞摥偒偑偁傞偨傔偱偡丅
乮徻偟偔偼夁嫀偺婰帠傪偍撉傒偔偩偝偄丅乯
偙偺榁攑暔偺堦偮偑丄僇儕僂儉傗儕儞偲偍峫偊偔偩偝偄丅
僇儕僂儉傗儕儞偼懱撪偵棴傑偭偰偄傞偐偳偆偐偼寣塼専嵏偱暘偐傝傑偡丅
庡帯堛偐傜僇儕僂儉傗儕儞惂尷傪巜帵偝傟傞偲嬶懱揑側巜摫傪娗棟塰梴巑偐傜庴偗傞偙偲偵側傝傑偡丅
乑僇儕僂儉惂尷
僇儕僂儉偑崅偔側傞偲晄惍柆丄怱掆巭偺嫲傟偑弌偰偒傑偡丅
僇儕僂儉傪懡偔娷傓傕偺偼栰嵷傗壥暔丄擺摛丅
僇儕僂儉惂尷偼昦婜偵傛偭偰1500乣2000噐偺惂尷偑偐偐傝傑偡丅
擺摛偼1僷僢僋300噐嫮傕偁傝傑偡丅
僇儕僂儉傪敳偔偨傔偵峴偆挷棟朄偲偟偰桳柤側偺偑丄乽備偱偙傏偡丄偝傜偡乿偱偡丅
僇儕僂儉偑悈偵梟偗弌傞惈幙傪棙梡偟偰偄傞傫偱偡丅
栰嵷偼浈偱丄備偱廯偼幪偰偰巊傢側偄傛偆偵偡傞丄
栰嵷傪嵶偐偔愗偭偰昞柺愊傪懡偔偟偰偐傜偝傜偡丅
偝傜偡帪娫偼30暘掱搙偱廫暘丅
偦傟埲忋捫偗偰傕僇儕僂儉偺検偼曄傢傝傑偣傫丅
怘傋傞慜偵偝傜偡偺偑柺搢偱偁傟偽丄慜擔偺栭偐傜堦斢偝傜偟偰傕栤戣偁傝傑偣傫丅
壥暔偼惗偩偲僇儕僂儉偑懡偄偺偱丄娛媗傪巊梡偟傑偟傚偆丅
摿偵僶僫僫丄儊儘儞偵懡偔娷傓偺偱怘傋側偄曽偑傛偄偱偟傚偆丅
乑儕儞惂尷
僇儕僂儉惂尷偵斾傋偰儕儞惂尷偺巜摫傪庴偗傞婡夛偼彮側偄偲巚偄傑偡丅
偦偺棟桼偼丄崅僇儕僂儉寣徢偼晄惍柆側偳偺媫惈揑徢忬傪婲偙偡偙偲偑懡偄偱偡偑丄
崅儕儞寣徢偼寣娗丄偦偺懠偺憻婍偺愇奃壔偲偄偆枬惈揑徢忬傪婲偙偡偙偲偑懡偄偨傔偩偲巚偄傑偡丅
儕儞偼僞儞僷僋幙傪懡偔娷傓怘昳乮擏丒嫑側偳乯偵偲傕偵娷傑傟偰偄傞偙偲偑懡偄偺偱丄
僞儞僷僋幙惂尷傪偟偭偐傝峴偭偰偄傟偽儕儞傕堦弿偵惂尷偡傞偙偲偑弌棃傑偡丅
傑偨丄壛岺怘昳偵偼儕儞傪懡偔娷傓偺偱丄怘傋夁偓偵拲堄偟偰偔偩偝偄偹丅
壛岺怘昳偵偼墫暘傕懡偔娷傓偺偱丄峊偊偨曽偑傛偄偱偟傚偆丅
乑悈暘惂尷
慜夞墫暘惂尷偺偲偙傠偱彮偟傆傟傑偟偨偑丄
恡憻偺婡擻偑掅壓偡傞偲傓偔傒傗偡偔側傝傑偡丅
摿偵摟愅偵側傞偲擜検偑尭傞庒偟偔偼柍擜偵側傞偺偱丄
墫暘惂尷偲暪偣偰悈暘惂尷傪峴偄傑偡丅
偙偆傗偭偰傒偰捀偔偲丄摐擜昦偺怘帠椕朄偲偼戝偒偔曄傢偭偰偒傑偡傛偹丅
恡憻昦偺怘帠椕朄偼側偐側偐暋嶨側偺偱丄
堦搙偱偛棟夝偄偨偩偔偺偼擄偟偄偙偲偑傎偲傫偳偱偡丅
偛憡択傕偍庴偗偟偰偄傞偺偱丄偍堦恖偱擸傑偢偍榖偟偔偩偝偄偹丅