�V�K�L���̓��e���s�����ƂŁA��\���ɂ��邱�Ƃ��\�ł��B
�L��
�V�K�L���̓��e���s�����ƂŁA��\���ɂ��邱�Ƃ��\�ł��B
posted by fanblog
2019�N08��21��
�z�펾�����X�N�`�F�b�N
�z�펾�����X�N�`�F�b�N
���������Z���^�[�@
�Љ�ƌ��N�����Z���^�[�\�h�����O���[�v
�ŐV�̌��f�f�[�^���������Ă��������B
���L�T�C�g�Ŕ]�[�ǁA�S�؍[��
�y�є]�����̃��X�N���Z�肵�A
�����K�������������������B
https://epi.ncc.go.jp/riskcheck/circulatory/
���������Z���^�[�́A
�i��������E�^���Ȃǂ̐����K���A
�얞�x�ȂǂƁA
������͂��߂Ƃ���
�����K���a�̔��Ǘ��Ƃ̊W�ɂ��āA
10���l�ȏ�̃f�[�^�����W��
20�N�Ԃɂ킽��ǐՒ������s���Ă��܂����B
�����ł́A���̌������ʂ����ƂɁA
���݂̂��Ȃ��̐����K���⌟�����ʂ���
������鍡��10�N��
�u���Ȃ��̏z�펾�����ǃ��X�N�v
��f�f���܂��B
�z�펾���Ƃ��ẮA
�]�[�ǁA�S�؍[�ǂ̑��A
�]�[�ǂƔ]���o���A���������o��
�����킹���]����
��3�̎����Q�̃��X�N��\�����Ă���܂��B
����ɁA�]�����̔��ǃ��X�N�����ƂɁA
���Ȃ��́u���ǔN��v�������ɐ��肵�A
���ǂ�����Ă���
��������₷�������܂��B
���Ȃ��̐����K�������������������Ƃ��Ă����p���������B
���X�N�̎Z�o��
���N��@
�����ʁ@
���i���K��
�����A�a�@
�������@
���~���ܕ��p
���g���Ƒ̏d����Z�o�����BMI�iBody Mass Index = �얞�x�j
��HDL�R���X�e���[���ALDL�R���X�e���[���A�������b�i�g���O���Z���h�j
�����Ƃɂ����Ȃ��܂��B
�iLDL�R���X�e���[���ƒ������b
�̒l���킩��Ȃ����́A
���R���X�e���[���̒l�ő�p�ł��܂��B�j
���������Z���^�[�@
�Љ�ƌ��N�����Z���^�[�\�h�����O���[�v
�ŐV�̌��f�f�[�^���������Ă��������B

���L�T�C�g�Ŕ]�[�ǁA�S�؍[��
�y�є]�����̃��X�N���Z�肵�A
�����K�������������������B
https://epi.ncc.go.jp/riskcheck/circulatory/
���������Z���^�[�́A
�i��������E�^���Ȃǂ̐����K���A
�얞�x�ȂǂƁA
������͂��߂Ƃ���
�����K���a�̔��Ǘ��Ƃ̊W�ɂ��āA
10���l�ȏ�̃f�[�^�����W��
20�N�Ԃɂ킽��ǐՒ������s���Ă��܂����B
�����ł́A���̌������ʂ����ƂɁA
���݂̂��Ȃ��̐����K���⌟�����ʂ���
������鍡��10�N��
�u���Ȃ��̏z�펾�����ǃ��X�N�v
��f�f���܂��B
�z�펾���Ƃ��ẮA
�]�[�ǁA�S�؍[�ǂ̑��A
�]�[�ǂƔ]���o���A���������o��
�����킹���]����
��3�̎����Q�̃��X�N��\�����Ă���܂��B
����ɁA�]�����̔��ǃ��X�N�����ƂɁA
���Ȃ��́u���ǔN��v�������ɐ��肵�A
���ǂ�����Ă���
��������₷�������܂��B
���Ȃ��̐����K�������������������Ƃ��Ă����p���������B
���X�N�̎Z�o��
���N��@
�����ʁ@
���i���K��
�����A�a�@
�������@
���~���ܕ��p
���g���Ƒ̏d����Z�o�����BMI�iBody Mass Index = �얞�x�j
��HDL�R���X�e���[���ALDL�R���X�e���[���A�������b�i�g���O���Z���h�j
�����Ƃɂ����Ȃ��܂��B
�iLDL�R���X�e���[���ƒ������b
�̒l���킩��Ȃ����́A
���R���X�e���[���̒l�ő�p�ł��܂��B�j
A8����̃����}�K��]
2019�N08��20��
�T�P�`�Q��ł��S���ǎ��S���X�N�͂S������
�T�P�`�Q��ł��S���ǎ��S���X�N�͂S������
�T�P�`�Q��A
�T150������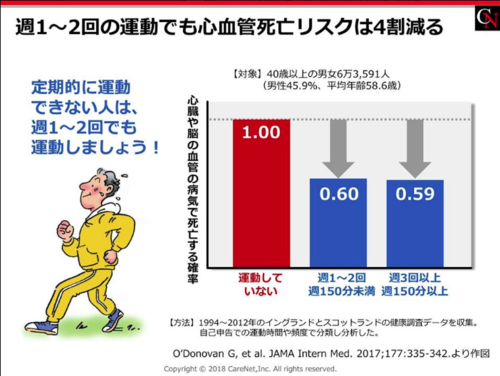
�̉^����
�T�R��ȏ�A
�T150���ȏ�̗��K�ł�
�S���ǎ��S���X�N�͂S��
����B
�Ƃ̒��Ń��W�I�̑��A
���������̃E�H�[�L���O
�ȂǁA
������n�߂Ă��x���Ȃ��I�@
�����Ƃ��Ďn�߂悤�I
�^���͊��͂�^���A
�ړI�ӎ��ƒB�����������炵�A
���ȍm��ƋC�������߁A
�H�~�Ɛ��������߂��A
�}�C�i�X�v�l��킹��B
�T�P�`�Q��A
�T150������

�̉^����
�T�R��ȏ�A
�T150���ȏ�̗��K�ł�
�S���ǎ��S���X�N�͂S��
����B
�Ƃ̒��Ń��W�I�̑��A
���������̃E�H�[�L���O
�ȂǁA
������n�߂Ă��x���Ȃ��I�@
�����Ƃ��Ďn�߂悤�I
�^���͊��͂�^���A
�ړI�ӎ��ƒB�����������炵�A
���ȍm��ƋC�������߁A
�H�~�Ɛ��������߂��A
�}�C�i�X�v�l��킹��B
A8����̃����}�K��]
2019�N08��19��
�����̒ɂ݁y�G�L�X�p�[�g��������ɂݐf�ẪR�c�z
�����̒ɂ��y�G�L�X�p�[�g��������ɂݐf�ẪR�c�z
���J���F2019/07/26
���N�ɂ݂̐f�Âƌ����ɏ]������Ă���
�ɂݐf�Â̐��Ƃł���
�ԉ� ��Y���i������w ���_�����j
���u�t�Ɍ}���A
�u�ɂݐf�Áv�̃R�c���R���p�N�g�Ƀ��N�`���[���Ă��������܂��B
���҂���Ɂu�ɂ��v�ƌ����Ă��A
���̒ɂ݂̎�ނɂ���Ď��Ö@�͕ς��܂����A
�����Ɩ��Ȃ��Ƃɂ́A
���҂��䖝���Ēɂ݂���Î҂ɓ`���Ȃ�
���Ƃ�����܂��B
��10��@�����̒ɂ�
���E�����ɂƌ�����悤�ɁA
���Ɏ����ɔ��������ɂ��悭�����܂��B
���v�ɂ��܂��ƁA���{�ł͖�30���l�ȏ�̊��҂��A
���E�����ɁA�����_�o�ɁA�_�o����Q�ȂǂƂ��Đf�f����Ă��܂��B
����́A���̉����̒ɂ݂����グ�����Ǝv���܂��B
�w���Ŏ����x�E�w���ǎ����x�E�w�����_�o��Q�x
��3���ނōl����
�����̒ɂ݂́A�傫��������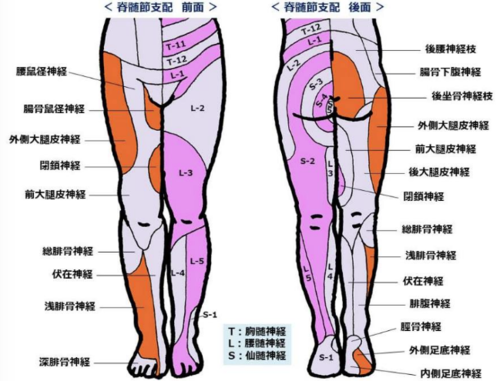
���Ŏ����R���̒ɂ݁A
���ǎ����R���̒ɂ݁A
�����_�o��Q�R��
�̒ɂ݂ɕ��ނ���܂��B
�P�j���Ŏ����R���̒ɂ�
���Ɏ����ɗR������ɂ݂ŁA
��ʓI�ɂ͍����_�o�ɂƏ̂���܂��B
�ō���ŊԔɂ���č��_�o����������邽�߂ɁA
�w�Ή����鉺�����\���x�ɕ��U���邵�т��ɂ݂������܂��B
��̓I�ɂ́A�ҒŊNj���ǂ�ŊԔփ��j�A
�Ȃǂ̎����ɂ���āA
�a�ϕ��̐_�o����������ĉ����ɂ������܂��B
�}�Ɏ������悤�ɁA
���ꂼ��̕a�ϕ��ɉ����Ēɂ݂��������܂��B
�_�o�������Ȃ��Ă��A
���ǂɂ���ĐӔC�_�o�ɉ����Ēɂ݂�������
���Ƃ�����܂��B
�Q�j���ǎ����R���̒ɂ�
���ǎ����́A�����R���ƐÖ��R���Ƃɕ��ނ���܂��B
�����R���ł́A
�ǐ������d���ǁiASO�j
����\�I�����ł��B
�����̌����������Ȃ�܂��ƁA
�^�����݂̂ɒɂ݂������Ă����̂��A
����Ɉ��Î��ɂ��ɂ݂�������悤�ɂȂ�܂��B
�܂��A�����ɒɂ݂��}���Ɋ�����Ƃ��ɂ́A
�����Ȃǂɂ��}�����������ǂ̉\���������A
�ً}�Ή����K�v�ɂȂ�܂�
�̂Œ��ӂ��Ȃ��Ă͂Ȃ�܂���B
�Ö��R���ł́A�֍s�Ö�������ꂽ��A
������������肷�鉺���Ö�ᎂ�
�ł������F�߂��Ă���܂��B
�������}�Ɏ��Ēɂ݂�������ꍇ�ɂ́A
�[���Ö������ǂ̉\��������܂��̂ŁA
�\���ɒ��ӂ���K�v������܂��B
�R�j�����_�o��Q�R���̒ɂ�
�����̖����_�o���A
�������ꂽ��A�i�N���ꂽ�肷��ƁA
���̐_�o�̎x�z�̈�Ɉ�v�����ɂ݂��܂��B
�ُ튴�o����ڐ_�o�ɂ���\�I�����ł����A
���̏ꍇ�͑�ڊO���ɒɂ݂�Ⴢꂪ�����܂��B
���̑��ɋC��t���Ȃ���Ȃ�Ȃ������ɂƂ��ẮA
�������Ǐ��u�ɏnj�Q�iCRPS�j������܂��B
���̎����́A�O����ȂǂɑJ������l���̒ɂ݂ŁA
�畆�ُ̈튴�o��F���ُ�Ȃǂ������܂��B
���ɁA���ː��h��ɐ����邱�Ƃ�����܂��B
�܂��A�я��v�]�A�I�|�D���A�����F�����Ȃǂ́A
�悭�����鎾���ł��B
�咰�ߒɂ��ڍ����Ȃǂł������ɂ������܂��B
�V���X�v�����g��A�L���X�F�f��́A
�^����ɐ����鉺���ɂł��B
�����Ԃɂ킽���Ēɂ݂�i������A
���̂�J�ЂȂǂ��֗^�����肵�Ă���ꍇ�ɂ́A
�S���Љ�I�ȗv�������݂���
���Ƃ�����܂��̂Œ��ӂ���ł��B
�Q�l����
1�j ���������ق� ���{�ɂ����閝���u�ɂ�ۗL���銳�҂Ɋւ����K�͒���. �C���N���j�b�N25:1541-1551.2004.
2�j �R���G�v�ق���. �ɂ݂�f�f����.�L��t;1984.p.25-26
3�j �ԉ���Y�ق��ďC. �ɂ݃}�l�W�����gupdate ���{��t��G��. 2014;143:S146-147
�u�t�Љ�
�ԉ� ��Y ( �͂Ȃ��� ������ ) ��
������w ���_����
JR���������a�@ ���_�@��
���J���F2019/07/26
���N�ɂ݂̐f�Âƌ����ɏ]������Ă���
�ɂݐf�Â̐��Ƃł���
�ԉ� ��Y���i������w ���_�����j
���u�t�Ɍ}���A
�u�ɂݐf�Áv�̃R�c���R���p�N�g�Ƀ��N�`���[���Ă��������܂��B
���҂���Ɂu�ɂ��v�ƌ����Ă��A
���̒ɂ݂̎�ނɂ���Ď��Ö@�͕ς��܂����A
�����Ɩ��Ȃ��Ƃɂ́A
���҂��䖝���Ēɂ݂���Î҂ɓ`���Ȃ�
���Ƃ�����܂��B
��10��@�����̒ɂ�
���E�����ɂƌ�����悤�ɁA
���Ɏ����ɔ��������ɂ��悭�����܂��B
���v�ɂ��܂��ƁA���{�ł͖�30���l�ȏ�̊��҂��A
���E�����ɁA�����_�o�ɁA�_�o����Q�ȂǂƂ��Đf�f����Ă��܂��B
����́A���̉����̒ɂ݂����グ�����Ǝv���܂��B
�w���Ŏ����x�E�w���ǎ����x�E�w�����_�o��Q�x
��3���ނōl����
�����̒ɂ݂́A�傫��������

���Ŏ����R���̒ɂ݁A
���ǎ����R���̒ɂ݁A
�����_�o��Q�R��
�̒ɂ݂ɕ��ނ���܂��B
�P�j���Ŏ����R���̒ɂ�
���Ɏ����ɗR������ɂ݂ŁA
��ʓI�ɂ͍����_�o�ɂƏ̂���܂��B
�ō���ŊԔɂ���č��_�o����������邽�߂ɁA
�w�Ή����鉺�����\���x�ɕ��U���邵�т��ɂ݂������܂��B
��̓I�ɂ́A�ҒŊNj���ǂ�ŊԔփ��j�A
�Ȃǂ̎����ɂ���āA
�a�ϕ��̐_�o����������ĉ����ɂ������܂��B
�}�Ɏ������悤�ɁA
���ꂼ��̕a�ϕ��ɉ����Ēɂ݂��������܂��B
�_�o�������Ȃ��Ă��A
���ǂɂ���ĐӔC�_�o�ɉ����Ēɂ݂�������
���Ƃ�����܂��B
�Q�j���ǎ����R���̒ɂ�
���ǎ����́A�����R���ƐÖ��R���Ƃɕ��ނ���܂��B
�����R���ł́A
�ǐ������d���ǁiASO�j
����\�I�����ł��B
�����̌����������Ȃ�܂��ƁA
�^�����݂̂ɒɂ݂������Ă����̂��A
����Ɉ��Î��ɂ��ɂ݂�������悤�ɂȂ�܂��B
�܂��A�����ɒɂ݂��}���Ɋ�����Ƃ��ɂ́A
�����Ȃǂɂ��}�����������ǂ̉\���������A
�ً}�Ή����K�v�ɂȂ�܂�
�̂Œ��ӂ��Ȃ��Ă͂Ȃ�܂���B
�Ö��R���ł́A�֍s�Ö�������ꂽ��A
������������肷�鉺���Ö�ᎂ�
�ł������F�߂��Ă���܂��B
�������}�Ɏ��Ēɂ݂�������ꍇ�ɂ́A
�[���Ö������ǂ̉\��������܂��̂ŁA
�\���ɒ��ӂ���K�v������܂��B
�R�j�����_�o��Q�R���̒ɂ�
�����̖����_�o���A
�������ꂽ��A�i�N���ꂽ�肷��ƁA
���̐_�o�̎x�z�̈�Ɉ�v�����ɂ݂��܂��B
�ُ튴�o����ڐ_�o�ɂ���\�I�����ł����A
���̏ꍇ�͑�ڊO���ɒɂ݂�Ⴢꂪ�����܂��B
���̑��ɋC��t���Ȃ���Ȃ�Ȃ������ɂƂ��ẮA
�������Ǐ��u�ɏnj�Q�iCRPS�j������܂��B
���̎����́A�O����ȂǂɑJ������l���̒ɂ݂ŁA
�畆�ُ̈튴�o��F���ُ�Ȃǂ������܂��B
���ɁA���ː��h��ɐ����邱�Ƃ�����܂��B
�܂��A�я��v�]�A�I�|�D���A�����F�����Ȃǂ́A
�悭�����鎾���ł��B
�咰�ߒɂ��ڍ����Ȃǂł������ɂ������܂��B
�V���X�v�����g��A�L���X�F�f��́A
�^����ɐ����鉺���ɂł��B
�����Ԃɂ킽���Ēɂ݂�i������A
���̂�J�ЂȂǂ��֗^�����肵�Ă���ꍇ�ɂ́A
�S���Љ�I�ȗv�������݂���
���Ƃ�����܂��̂Œ��ӂ���ł��B
�Q�l����
1�j ���������ق� ���{�ɂ����閝���u�ɂ�ۗL���銳�҂Ɋւ����K�͒���. �C���N���j�b�N25:1541-1551.2004.
2�j �R���G�v�ق���. �ɂ݂�f�f����.�L��t;1984.p.25-26
3�j �ԉ���Y�ق��ďC. �ɂ݃}�l�W�����gupdate ���{��t��G��. 2014;143:S146-147
�u�t�Љ�
�ԉ� ��Y ( �͂Ȃ��� ������ ) ��
������w ���_����
JR���������a�@ ���_�@��
A8����̃����}�K��]
2019�N08��18��
�J���V�E�����T�v���Őۂ�Ɗ댯�I
�J���V�E�����T�v�������g�Őۂ��
�����X�N��1.5�{�Ȃ�A
�\������P���Ȃ������ǂ��납
�ۂ�Ɗ댯���Ƃ������Ƃ���Ȃ����H
�J���V�E�����T�v���Őۂ�Ɗ댯�I
�āE�O�����R�z�[�g�������
2019�N04��15�� 05:00
�h�{�f��H���Ŏ�邩�A�T�v�������g�i�T�v���j�Ŏ�邩�[�B
�āETufts University��Fan Chen����
���������l�̉h�{�ێ�Ɋւ���f�[�^�Ǝ��S�Ƃ̊֘A
�����������Ƃ���A
����T�v���ł͉ߏ�ێ�ɂ��
���S�����㏸���邱�Ƃ����������Ƃ��āA
Ann Intern Med�i2019�N4��9���I�����C���Łj�ɕ����B
�J���V�E���̃T�v���ߏ�ێ�ő����X�N1.5�{��
�����ʂ�h�{�⏕�H�i�ł���T�v���ێ�̐���Ɋւ��ẮA
���N�ւ̈��e�����w�E����A�c�_���₦�Ȃ��B
������Chen����́A
1999�`2010�N�̕č����ی��h�{�����iNHANES�j
�̐��l�f�[�^3��899�l����ΏۂɁA
�ߋ�30���Ԃ̃T�v���ێ�A�H������уT�v������̉h�{�ێ�Ǝ��S���X�N
�k�S���S�A�S���ǎ����iCVD�A���S�ǁA�S�؍[�ǁj�A����l
�Ƃ̊֘A�ɂ��Č������邽�߁A�O�����R�z�[�g�������s�����B
�����l��6.1�N�̒ǐՊ��Ԓ��ɁA
���S��3,613��ŔF�߂��A
�����S���ǎ���CVD���S��945���A
���S��805���ł������B
�ێ�h�{�f�ʂɌ����Ƃ���A
�r�^�~��A�A�r�^�~��K�A
�}�O�l�V�E���A�����A��
�̓K�ʐێ��ł́A
�S���S�����CVD���S�̌������F�߂�ꂽ���A
������H������̐ێ�Ɍ���ꂽ�B
�܂��J���V�E���ɂ��ẮA
�H���ɔ���T�v������̉ߏ�ێ�
�ɂ�肪�S���㏸���Ă���A
�J���V�E���̃T�v����ێ�Q�Ɣ�ׂ�
�T�v���ێ�Q�̑����X�N�iRR�j
��1.53�i95%CI 1.04�`2.25�j
�ƗL�Ӎ��������ꂽ�B
������́u�ώ@�����̃f�[�^�ł��邽�߁A
�c���𗍂ɂ��e���ƃT�v���ێ�ɂ��Ă�
�v���o���o�C�A�X�̉\�����l������v
�Ƃ��Ȃ�����A
�u����̌��ʂ���́A
�č��̐��l�ɂ����Ă�
�T�v���ێ�ɂ�鎀�S�����Ƃ̊֘A�͎�����Ȃ������v
�ƌ��_�t�����B
���f�B�J���g���r���[���i���Y�f�v�j
�����X�N��1.5�{�Ȃ�A
�\������P���Ȃ������ǂ��납
�ۂ�Ɗ댯���Ƃ������Ƃ���Ȃ����H

�J���V�E�����T�v���Őۂ�Ɗ댯�I
�āE�O�����R�z�[�g�������
2019�N04��15�� 05:00
�h�{�f��H���Ŏ�邩�A�T�v�������g�i�T�v���j�Ŏ�邩�[�B
�āETufts University��Fan Chen����
���������l�̉h�{�ێ�Ɋւ���f�[�^�Ǝ��S�Ƃ̊֘A
�����������Ƃ���A
����T�v���ł͉ߏ�ێ�ɂ��
���S�����㏸���邱�Ƃ����������Ƃ��āA
Ann Intern Med�i2019�N4��9���I�����C���Łj�ɕ����B
�J���V�E���̃T�v���ߏ�ێ�ő����X�N1.5�{��
�����ʂ�h�{�⏕�H�i�ł���T�v���ێ�̐���Ɋւ��ẮA
���N�ւ̈��e�����w�E����A�c�_���₦�Ȃ��B
������Chen����́A
1999�`2010�N�̕č����ی��h�{�����iNHANES�j
�̐��l�f�[�^3��899�l����ΏۂɁA
�ߋ�30���Ԃ̃T�v���ێ�A�H������уT�v������̉h�{�ێ�Ǝ��S���X�N
�k�S���S�A�S���ǎ����iCVD�A���S�ǁA�S�؍[�ǁj�A����l
�Ƃ̊֘A�ɂ��Č������邽�߁A�O�����R�z�[�g�������s�����B
�����l��6.1�N�̒ǐՊ��Ԓ��ɁA
���S��3,613��ŔF�߂��A
�����S���ǎ���CVD���S��945���A
���S��805���ł������B
�ێ�h�{�f�ʂɌ����Ƃ���A
�r�^�~��A�A�r�^�~��K�A
�}�O�l�V�E���A�����A��
�̓K�ʐێ��ł́A
�S���S�����CVD���S�̌������F�߂�ꂽ���A
������H������̐ێ�Ɍ���ꂽ�B
�܂��J���V�E���ɂ��ẮA
�H���ɔ���T�v������̉ߏ�ێ�
�ɂ�肪�S���㏸���Ă���A
�J���V�E���̃T�v����ێ�Q�Ɣ�ׂ�
�T�v���ێ�Q�̑����X�N�iRR�j
��1.53�i95%CI 1.04�`2.25�j
�ƗL�Ӎ��������ꂽ�B
������́u�ώ@�����̃f�[�^�ł��邽�߁A
�c���𗍂ɂ��e���ƃT�v���ێ�ɂ��Ă�
�v���o���o�C�A�X�̉\�����l������v
�Ƃ��Ȃ�����A
�u����̌��ʂ���́A
�č��̐��l�ɂ����Ă�
�T�v���ێ�ɂ�鎀�S�����Ƃ̊֘A�͎�����Ȃ������v
�ƌ��_�t�����B
���f�B�J���g���r���[���i���Y�f�v�j
A8����̃����}�K��]
2019�N08��17��
�Б��ʼn��b���Ă�H
�Б��ʼn��b���Ă�H
�ӊO�ƃt�����܂��@
���b�o�����X������Έ��肵�܂�
�w��x�ł��@
������L�����ق������S���H
���f�@���ł̉�b
��t�@�ŋ߁A�����̗̑͂ɂ��Ăǂ��v���܂����H
���ҁ@�^���s���ŁA
�@�@�@����̗͂������Ă��Ă���C�����܂��B
��t�@�����ł����B
�@�@�@����ł́A�ȒP�ɂł���̗̓e�X�g
�@�@�@�����Ă݂܂��傤�B
���ҁ@�ǂ���������ł����H
��t�@�ڂ���āA�Ћr�ŗ����Ă��������B
�@�@�@���b�ԗ����Ă��邱�Ƃ��ł���ł��傤���B
�@�@�@�c������������Ă݂܂��傤�B�n�C�A�X�^�[�g�I
���ҁ@�c�c�i��Ћr�����Ƀ`�������W�j�B
�@�@�@���[�A�������߂ł��B
��t�@13�b�Ԃł����ˁB
���ҁ@������Ăǂ��Ȃ�ł����H
��t�@15�b�����������̂ŁA
�@�@�@�]�|���X�N������
�@�@�@�^����s����ǂ��^���܂��B
���ҁ@�����A�����ł����c�B
�@�@�@���������A�ŋ߂܂����₷��
�@�@�@��������܂���B
��t�@�����ł������B
�@�@�@�]�|�͓��@��Q������ɂȂ���̂ŁA
�@�@�@���������̗͂������ق����悳�����ł��ˁB
�@�@�@�]�|��\�h�ł��邢���^��������܂���I
���ҁ@�ǂ�ȉ^���ł����H �����Ă��������I�i�����ÁX�j
��t�@����́c�B�i�]�|�\�h�̘b�ɓW�J�j
���f�@���ł́A�P�K�̃��X�N�Ȃǂɏ\�����ӂ��Ď��{���Ă��������B
���|�C���g
�̗͒ቺ�͓]�|���X�N�ɂȂ���̂ŁA�^���̕K�v�����ӎ����Ă��炢�܂��B
�u�t�Љ�
�⍪ �����@ ( ������ �Ȃ��� ) ��
���s��ÃZ���^�[ �Տ������Z���^�[ �\�h��w��������
�ӊO�ƃt�����܂��@
���b�o�����X������Έ��肵�܂�
�w��x�ł��@
������L�����ق������S���H
���f�@���ł̉�b
��t�@�ŋ߁A�����̗̑͂ɂ��Ăǂ��v���܂����H

���ҁ@�^���s���ŁA
�@�@�@����̗͂������Ă��Ă���C�����܂��B
��t�@�����ł����B
�@�@�@����ł́A�ȒP�ɂł���̗̓e�X�g
�@�@�@�����Ă݂܂��傤�B
���ҁ@�ǂ���������ł����H
��t�@�ڂ���āA�Ћr�ŗ����Ă��������B
�@�@�@���b�ԗ����Ă��邱�Ƃ��ł���ł��傤���B
�@�@�@�c������������Ă݂܂��傤�B�n�C�A�X�^�[�g�I
���ҁ@�c�c�i��Ћr�����Ƀ`�������W�j�B
�@�@�@���[�A�������߂ł��B
��t�@13�b�Ԃł����ˁB
���ҁ@������Ăǂ��Ȃ�ł����H
��t�@15�b�����������̂ŁA
�@�@�@�]�|���X�N������
�@�@�@�^����s����ǂ��^���܂��B
���ҁ@�����A�����ł����c�B
�@�@�@���������A�ŋ߂܂����₷��
�@�@�@��������܂���B
��t�@�����ł������B
�@�@�@�]�|�͓��@��Q������ɂȂ���̂ŁA
�@�@�@���������̗͂������ق����悳�����ł��ˁB
�@�@�@�]�|��\�h�ł��邢���^��������܂���I
���ҁ@�ǂ�ȉ^���ł����H �����Ă��������I�i�����ÁX�j
��t�@����́c�B�i�]�|�\�h�̘b�ɓW�J�j
���f�@���ł́A�P�K�̃��X�N�Ȃǂɏ\�����ӂ��Ď��{���Ă��������B
���|�C���g
�̗͒ቺ�͓]�|���X�N�ɂȂ���̂ŁA�^���̕K�v�����ӎ����Ă��炢�܂��B
�u�t�Љ�
�⍪ �����@ ( ������ �Ȃ��� ) ��
���s��ÃZ���^�[ �Տ������Z���^�[ �\�h��w��������
A8����̃����}�K��]
2019�N08��16��
�h�N�^�[�����H�ł���u�X�}�z��v����
�i�w���b���͂����x
����̂Ђ���O�Ɍ����ė��I���Ȃ���
��̂Ђ�����̍����ɋ����Ă��������B
�ł��邾�����b�����߂Â��銴���Ł[
���̂܂܍�����ɍ��Ђ����ɏ㔼�g��P���Ă䂫�܂��傤�B
���ʂɖ߂��č��x�͉E��
���͎��g��ŁA����̂Ђ����Ɍ����āA
�������Ɨ���������āA�V������グ�܂��傤�B
�w���L�т���A��𐳖ʂɖ߂��āA�������ƍ��ɁA
�L�w�A���̉���L���悤�ɓ|���܂��B
�����L�т��瓯���v�̂ŋt�ɓ|���܂��B�j
�h�N�^�[�����H�ł���u�X�}�z��v����
�������E�������i���A����a�@�E�㌴�_��ɕ����\Vol. 3
����2019�N7��16�� (��)�z�M
�f�Â⒲�ו��A�_�����M�Ȃǂ�
�����ԓ������ɂ��āA
���l�̏Ǐo�Ă��܂����h�N�^�[�ɂ������߂��Ƃ����B
�i������E�܂Ƃ߁Fm3.com�ҏW���E�����̕��j
����}�b�T�[�W���Ă����ʂ�2�A3��
�\�\text neck�̏Ǐ�ɑ��ĉ�������Ƃ悢�̂ł��傤���B
�˔��I�Ȓɂ݈ȊO�͖��Â������Ȃ�
�P�[�X���قƂ�ǂȂ̂ŁA
�u���b���͂����v�������߂��܂��B
�w���I�����̍������珙�X�ɏグ�Ă����A
���E�ɂȂ�����������ƌ��Ɉ����Ă��������B
���b�����ォ�牟������ł������o�Łx�B
�����5��s���ƁA���̉��悪�L����܂��B
�����O�]���铮��́A
���߂ƌ��b���̉��̓����ƁA
���b��r�^����2:1�̊����œ����Ă���̂ł����A
���b���͕��i�������Ȃ��̂�
�]���ɖ������Ă��܂��܂��B
������g�͂����h�̂����̉^���ł��B
����x���Ă���ؓ���7�A8����
���b���Ə�r���痈�Ă���̂ŁA
�����������A
2�A3�����������������ƂɂȂ�܂���B
������A����{�L�{�L�炷�قǓ������Ă�
���܂����������肵�Ȃ��̂ł��B
�܂��A�����}�b�T�[�W�A���������Ȃǂ͋ؑ����������N�����A
���ꂪፍ������Č����������Ȃ�ƍd�����ł��Ă��܂��A
�����w�����Ă��C�����悳�������Ȃ��Ȃ��Ă��܂��܂��B
�u���b���͂����v�̂悤�ȉ^���́A
�̊��̐[���ɂ���R�A�}�b�X�����t���Ă��鍜�����A
�ؖ��i�t�@�X�V�A�j�A�ؕ���
�������������ƂŌ������ǂ��Ȃ�A
�؋ْ����ɘa����܂��B
���܂��Ɏp�����ǂ��Ȃ�܂��B
�\�\�D�i��������̂�
X���ȂǂɈُ킪�F�߂��Ȃ��ꍇ�A
�P��NSAID�̓\�t�܂Ȃǂ��������邾���łȂ��A
���������̑��̎w��������Ί��҂̖����x�����܂肻���ł��B
�����ł��ˁB
�����_�o�ɂ��D�i�̔����@��
����w�I�ɂ�����Ɛ���������łȂ�A
���҂͑a�O���𖡂�킸�ɍςނł��傤�B
�������A�u���b���͂����v�͌��̎���������l�́A
���������Ă��܂����X�N�����邽�߁A���ӂ��K�v�ł��B
�\�\�J�ƈ�̊ԂŐ���ɍs���Ă���G�R�[�K�C�h���̋ؖ������[�X�͂������ł��傤���B
�G�R�[�Ŋm�F���Ȃ���A
�ؖ��Ƌؖ��̊Ԃɐ����H���t�i���H�j�𒍓�
���ċؖ����͂����A���������߂鎡�Ö@�ł��B
�Ǐ��ɒ��ɖ�𒍎˂���g���K�[�u���b�N�ƂƂ��ɁA
�ɂɑ��ċؖ��Ԃɒ�������
�ؓ��̊��������P���邱�Ƃ�ړI�ɍs���Ă��܂��B
�_��������Ă��Ȃ��̂�
�G�r�f���X�I�Ɋm������Ă��܂��A
���H���g���̂ōޗ�������炸�A
�G�R�[�����邱�ƂŐ��m�ɒ������邱�Ƃ��ł���̂ŁA
��Ñ��ɐl�C�̎��Ö@�ł��B
�����A�p�����P�A�u�ɉ��P�̌��ʂ͂�����̂�
��ߐ��̂��Ƃ������A
�w�����Ɂx�Ȃ��͂�^�������邱�Ƃ���ł���Ǝv���܂��B
���ߑ����d�v�ȑΏ��@
�\�\�ق��ɑΏ��@�͂���܂����H
�[�ċz�A�����ċz�����߂��܂��B
�����ċz�����邱�Ƃʼn��u�����㉺�^������̂ł����A
���u���͎����_�o�̖��W�n�сB
�f�������ӎ��I�ɂ������Ƃ���
�Ǝ����_�o���h������ĕ������_�o���D�ʂɂȂ�A
�����b�N�X����̂ł��B
�������̌ċz�����肻���ł��ˁB
�\�\���͂悭�A�d�����l�܂�Ƃ��ߑ������Ă��܂��̂ł����A
����ɂ������b�N�X���ʂ�����ƁB
�����A�����ċz�ƈꏏ�A
���ߑ����̂ɂƂ��ďd�v�Ȃ̂ł��B
�Ⴆ�A���ƒ�ʼn�����������͒U�߂���
�����ߑ������Ă�����v���ӂł��B
�����_�o���D�ʂɂȂ��āA�U���I�ɂȂ��Ă����Ԃł��ˁB
�葫�̗₦�⌌�����オ���Ă�����\���������ł��傤�B
�����A�����Łu�X�g���X�����܂��Ă����v�ƒ�������ƁA
�u�N�̂����ŃX�g���X�����܂��Ă���Ǝv���Ă����!!�v
�Ƃ܂��܂������_�o���h�����Ă��܂��܂��B
�����܂ŁA�����S�z����
�u�����b�N�X���Ď葫�����߂�ȂǁA
�������_�o�����߂������̂ɂ�����v
�ƗD�����b�����Ƃ���ł��i�j�B
�X�}�z�͐^�Ɍf���Ȃ�
�\�\�g�уf�o�C�X���g���ۂ̒��ӓ_�́H
�f�o�C�X��Ў�Ŏ����ĕI�����A
��̐��ʂŌ����葀�삵���肷��p��
���ł��ǂ�����܂����B
�f�o�C�X�𐳒�����ɂ͌f�����A
�����Ă�����̘r���ɂ��炵�A
������̕I�Α��̎�Ŏ��p���ɂ���ƁA
���̋؋ْ����S�R�Ⴂ�܂��B
�܂��A�p�\�R�����܂߂�
��͂�s�������ǂ�����܂���B
30���Ɉ�x�͋x�e�����A
�u���b���͂����v�Ȃǂ̉^�������邱�Ƃ����߂܂��B
�ǂ�Ȃɗǂ��p�����Ƃ��Ă��A
�����̐��𑱂��Ă�����
�̂̉��̕��ɐ��������܂��Ă��܂��܂��B
����́A��p��̊��҂����l�ŁA
�����ɓ�����������
���̌�̒ɂ݂����Ȃ��Ƃ���Ă��܂��B
�������ԁA�����p���ł����
�̂��ނ���ł��܂�����ł��B
�p������ł����A���������ƁA
�u�s�����v�̔r���͂ƂĂ��d�v�ł��B
�\�\�h�N�^�[���f�@���A�s���ɂȂ�����������ł��B
����܂��ˁB
�����Ɗ��ɍ����ăJ���e����͂��Ă�����A
���邢�͐f�Ì�ɁA�}�Ɏp����ς��Ē��ו������Ă�����A
��⌨�̕s�����o�邱�Ƃ�����܂��B
���͗\�h�̂��߁A�Տ��ł͐f�@���œ����悤�ɂ��Ă��܂��B
���`�O�Ȃ͓����Ȃ����҂������̂ŁA
���̕����瓮����������������̊��҂�f�@�ł��܂����A
�������g�̑̂̒��q���ǂ��ł��B
�\�\���N�̂��߂ɐG�f���悤�I �ƁB
�����B�����āA�ϋɓI�ɉ^���w�����悤�I �Ɓi�j�B
�^���w������Ǝ������̂����܂�����B
����̂Ђ���O�Ɍ����ė��I���Ȃ���
��̂Ђ�����̍����ɋ����Ă��������B
�ł��邾�����b�����߂Â��銴���Ł[
���̂܂܍�����ɍ��Ђ����ɏ㔼�g��P���Ă䂫�܂��傤�B
���ʂɖ߂��č��x�͉E��
���͎��g��ŁA����̂Ђ����Ɍ����āA
�������Ɨ���������āA�V������グ�܂��傤�B
�w���L�т���A��𐳖ʂɖ߂��āA�������ƍ��ɁA
�L�w�A���̉���L���悤�ɓ|���܂��B
�����L�т��瓯���v�̂ŋt�ɓ|���܂��B�j
�h�N�^�[�����H�ł���u�X�}�z��v����
�������E�������i���A����a�@�E�㌴�_��ɕ����\Vol. 3
����2019�N7��16�� (��)�z�M
�f�Â⒲�ו��A�_�����M�Ȃǂ�

�����ԓ������ɂ��āA
���l�̏Ǐo�Ă��܂����h�N�^�[�ɂ������߂��Ƃ����B
�i������E�܂Ƃ߁Fm3.com�ҏW���E�����̕��j
����}�b�T�[�W���Ă����ʂ�2�A3��
�\�\text neck�̏Ǐ�ɑ��ĉ�������Ƃ悢�̂ł��傤���B
�˔��I�Ȓɂ݈ȊO�͖��Â������Ȃ�
�P�[�X���قƂ�ǂȂ̂ŁA
�u���b���͂����v�������߂��܂��B
�w���I�����̍������珙�X�ɏグ�Ă����A
���E�ɂȂ�����������ƌ��Ɉ����Ă��������B
���b�����ォ�牟������ł������o�Łx�B
�����5��s���ƁA���̉��悪�L����܂��B
�����O�]���铮��́A
���߂ƌ��b���̉��̓����ƁA
���b��r�^����2:1�̊����œ����Ă���̂ł����A
���b���͕��i�������Ȃ��̂�
�]���ɖ������Ă��܂��܂��B
������g�͂����h�̂����̉^���ł��B
����x���Ă���ؓ���7�A8����
���b���Ə�r���痈�Ă���̂ŁA
�����������A
2�A3�����������������ƂɂȂ�܂���B
������A����{�L�{�L�炷�قǓ������Ă�
���܂����������肵�Ȃ��̂ł��B
�܂��A�����}�b�T�[�W�A���������Ȃǂ͋ؑ����������N�����A
���ꂪፍ������Č����������Ȃ�ƍd�����ł��Ă��܂��A
�����w�����Ă��C�����悳�������Ȃ��Ȃ��Ă��܂��܂��B
�u���b���͂����v�̂悤�ȉ^���́A
�̊��̐[���ɂ���R�A�}�b�X�����t���Ă��鍜�����A
�ؖ��i�t�@�X�V�A�j�A�ؕ���
�������������ƂŌ������ǂ��Ȃ�A
�؋ْ����ɘa����܂��B
���܂��Ɏp�����ǂ��Ȃ�܂��B
�\�\�D�i��������̂�
X���ȂǂɈُ킪�F�߂��Ȃ��ꍇ�A
�P��NSAID�̓\�t�܂Ȃǂ��������邾���łȂ��A
���������̑��̎w��������Ί��҂̖����x�����܂肻���ł��B
�����ł��ˁB
�����_�o�ɂ��D�i�̔����@��
����w�I�ɂ�����Ɛ���������łȂ�A
���҂͑a�O���𖡂�킸�ɍςނł��傤�B
�������A�u���b���͂����v�͌��̎���������l�́A
���������Ă��܂����X�N�����邽�߁A���ӂ��K�v�ł��B
�\�\�J�ƈ�̊ԂŐ���ɍs���Ă���G�R�[�K�C�h���̋ؖ������[�X�͂������ł��傤���B
�G�R�[�Ŋm�F���Ȃ���A
�ؖ��Ƌؖ��̊Ԃɐ����H���t�i���H�j�𒍓�
���ċؖ����͂����A���������߂鎡�Ö@�ł��B
�Ǐ��ɒ��ɖ�𒍎˂���g���K�[�u���b�N�ƂƂ��ɁA
�ɂɑ��ċؖ��Ԃɒ�������
�ؓ��̊��������P���邱�Ƃ�ړI�ɍs���Ă��܂��B
�_��������Ă��Ȃ��̂�
�G�r�f���X�I�Ɋm������Ă��܂��A
���H���g���̂ōޗ�������炸�A
�G�R�[�����邱�ƂŐ��m�ɒ������邱�Ƃ��ł���̂ŁA
��Ñ��ɐl�C�̎��Ö@�ł��B
�����A�p�����P�A�u�ɉ��P�̌��ʂ͂�����̂�
��ߐ��̂��Ƃ������A
�w�����Ɂx�Ȃ��͂�^�������邱�Ƃ���ł���Ǝv���܂��B
���ߑ����d�v�ȑΏ��@
�\�\�ق��ɑΏ��@�͂���܂����H
�[�ċz�A�����ċz�����߂��܂��B
�����ċz�����邱�Ƃʼn��u�����㉺�^������̂ł����A
���u���͎����_�o�̖��W�n�сB
�f�������ӎ��I�ɂ������Ƃ���
�Ǝ����_�o���h������ĕ������_�o���D�ʂɂȂ�A
�����b�N�X����̂ł��B
�������̌ċz�����肻���ł��ˁB
�\�\���͂悭�A�d�����l�܂�Ƃ��ߑ������Ă��܂��̂ł����A
����ɂ������b�N�X���ʂ�����ƁB
�����A�����ċz�ƈꏏ�A
���ߑ����̂ɂƂ��ďd�v�Ȃ̂ł��B
�Ⴆ�A���ƒ�ʼn�����������͒U�߂���
�����ߑ������Ă�����v���ӂł��B
�����_�o���D�ʂɂȂ��āA�U���I�ɂȂ��Ă����Ԃł��ˁB
�葫�̗₦�⌌�����オ���Ă�����\���������ł��傤�B
�����A�����Łu�X�g���X�����܂��Ă����v�ƒ�������ƁA
�u�N�̂����ŃX�g���X�����܂��Ă���Ǝv���Ă����!!�v
�Ƃ܂��܂������_�o���h�����Ă��܂��܂��B
�����܂ŁA�����S�z����
�u�����b�N�X���Ď葫�����߂�ȂǁA
�������_�o�����߂������̂ɂ�����v
�ƗD�����b�����Ƃ���ł��i�j�B
�X�}�z�͐^�Ɍf���Ȃ�
�\�\�g�уf�o�C�X���g���ۂ̒��ӓ_�́H
�f�o�C�X��Ў�Ŏ����ĕI�����A
��̐��ʂŌ����葀�삵���肷��p��
���ł��ǂ�����܂����B
�f�o�C�X�𐳒�����ɂ͌f�����A
�����Ă�����̘r���ɂ��炵�A
������̕I�Α��̎�Ŏ��p���ɂ���ƁA
���̋؋ْ����S�R�Ⴂ�܂��B
�܂��A�p�\�R�����܂߂�
��͂�s�������ǂ�����܂���B
30���Ɉ�x�͋x�e�����A
�u���b���͂����v�Ȃǂ̉^�������邱�Ƃ����߂܂��B
�ǂ�Ȃɗǂ��p�����Ƃ��Ă��A
�����̐��𑱂��Ă�����
�̂̉��̕��ɐ��������܂��Ă��܂��܂��B
����́A��p��̊��҂����l�ŁA
�����ɓ�����������
���̌�̒ɂ݂����Ȃ��Ƃ���Ă��܂��B
�������ԁA�����p���ł����
�̂��ނ���ł��܂�����ł��B
�p������ł����A���������ƁA
�u�s�����v�̔r���͂ƂĂ��d�v�ł��B
�\�\�h�N�^�[���f�@���A�s���ɂȂ�����������ł��B
����܂��ˁB
�����Ɗ��ɍ����ăJ���e����͂��Ă�����A
���邢�͐f�Ì�ɁA�}�Ɏp����ς��Ē��ו������Ă�����A
��⌨�̕s�����o�邱�Ƃ�����܂��B
���͗\�h�̂��߁A�Տ��ł͐f�@���œ����悤�ɂ��Ă��܂��B
���`�O�Ȃ͓����Ȃ����҂������̂ŁA
���̕����瓮����������������̊��҂�f�@�ł��܂����A
�������g�̑̂̒��q���ǂ��ł��B
�\�\���N�̂��߂ɐG�f���悤�I �ƁB
�����B�����āA�ϋɓI�ɉ^���w�����悤�I �Ɓi�j�B
�^���w������Ǝ������̂����܂�����B
A8����̃����}�K��]
2019�N08��15��
�������t�@�[�X�g�͓��A�a�\�h�I
�������t�@�[�X�g�͓��A�a�\�h�I
��������H�n�߂�15���i10���ł��j�o���Ă����H��H�ׂ��
�����̏オ�肪�����܂�
�Ⴂ�܂��B
�Ђ��Ă̓C���X������
�K�v�ʂ����点�A
�X���̕ی�A
���A�a���ǂ�x�点��
���Ƃ��ł��܂��B
�����H���̓��e�ł�
�ĔтȂǂ̒Y��������
��ɐH�ׂ�ƁA
�����̏�肪��������
�C���X�����̕���ʂ�
�����Ȃ邱�Ƃ�
�킩���Ă��܂��B
����Ȃ̂�
�����O�A
�x�W�^�u���t�@�[�X�g
�ƌ����Ă��܂������A
���A��A
��A���̏��Ԃ͂Ƃ������A
���������ɐH�ׂ������A
�����̏㏸���x���A
�C���X�����̕K�v�ʂ����Ȃ��Ȃ邱�Ƃ�
�킩���Ă��܂��B
�Ȃ��A�H�ׂ鏇�ԂŁA�H�㌌���㏸���}�����̂��H
��Ɋ܂܂��H���@�ۂ�
�����A�����A�R���X�e���[���̏����z����x�点�A
�H��̌����㏸��}�������B
�܂��Y�������̐ێ�O��
���ێ悷�邱�Ƃɂ��
�C���X�����̕�������Ȃ���
�C���N���`���z�������ł���
GLP-1�̕���𑣐i�����ƍl�����Ă��܂��B
�Y��������ێ悷��O�ɁA
���^���p�N���A������ێ悷��ƁA
GLP-1 �̕��傪�������A
�C���X������p�̑���
����шݓ��e���̔r�o�x���A
���ǂ�従��}����p�ɂ��A
�H�㌌���㏸��}�����A
����ɋ}���Ȍ����㏸��}��������
�l�����Ă��܂��B
�}���Ȍ����㏸��
���Ǔ��̎_���X�g���X�A�����������N�����A
�����d����i�s�����邾���łȂ��A
�V���������߂܂��B
���A�a�A�������A�����ُ�ǂ́A
�_���X�g���X�A�����A���t�ÌŌn�̘��i�Ȃǂɂ��A
����I�ɍ����Ǐ�Q
����ѓ����d���𑣐i�����邪�A
���A�a���҂����łȂ�
�H�㍂�������F�߂��铜�A�a�\���R�A
����ɂ͌��N�Ȑl�ɂƂ��Ă��A
��������t�@�[�X�g�
�͊ȒP�Ŏ��s���₷���H���@�ł��B

��������H�n�߂�15���i10���ł��j�o���Ă����H��H�ׂ��
�����̏オ�肪�����܂�
�Ⴂ�܂��B
�Ђ��Ă̓C���X������
�K�v�ʂ����点�A
�X���̕ی�A
���A�a���ǂ�x�点��
���Ƃ��ł��܂��B
�����H���̓��e�ł�
�ĔтȂǂ̒Y��������
��ɐH�ׂ�ƁA
�����̏�肪��������
�C���X�����̕���ʂ�
�����Ȃ邱�Ƃ�
�킩���Ă��܂��B
����Ȃ̂�
�����O�A
�x�W�^�u���t�@�[�X�g
�ƌ����Ă��܂������A
���A��A
��A���̏��Ԃ͂Ƃ������A
���������ɐH�ׂ������A
�����̏㏸���x���A
�C���X�����̕K�v�ʂ����Ȃ��Ȃ邱�Ƃ�
�킩���Ă��܂��B
�Ȃ��A�H�ׂ鏇�ԂŁA�H�㌌���㏸���}�����̂��H
��Ɋ܂܂��H���@�ۂ�
�����A�����A�R���X�e���[���̏����z����x�点�A
�H��̌����㏸��}�������B
�܂��Y�������̐ێ�O��
���ێ悷�邱�Ƃɂ��
�C���X�����̕�������Ȃ���
�C���N���`���z�������ł���
GLP-1�̕���𑣐i�����ƍl�����Ă��܂��B
�Y��������ێ悷��O�ɁA
���^���p�N���A������ێ悷��ƁA
GLP-1 �̕��傪�������A
�C���X������p�̑���
����шݓ��e���̔r�o�x���A
���ǂ�従��}����p�ɂ��A
�H�㌌���㏸��}�����A
����ɋ}���Ȍ����㏸��}��������
�l�����Ă��܂��B
�}���Ȍ����㏸��
���Ǔ��̎_���X�g���X�A�����������N�����A
�����d����i�s�����邾���łȂ��A
�V���������߂܂��B
���A�a�A�������A�����ُ�ǂ́A
�_���X�g���X�A�����A���t�ÌŌn�̘��i�Ȃǂɂ��A
����I�ɍ����Ǐ�Q
����ѓ����d���𑣐i�����邪�A
���A�a���҂����łȂ�
�H�㍂�������F�߂��铜�A�a�\���R�A
����ɂ͌��N�Ȑl�ɂƂ��Ă��A
��������t�@�[�X�g�
�͊ȒP�Ŏ��s���₷���H���@�ł��B
A8����̃����}�K��]
2019�N08��14��
�ڂ̕a�C�͈ӊO�ɐ[���I
�ڂ̕a�C�͈ӊO�ɐ[���I
���N�A������̎�p���܂����B
�V���[�v�ȉ摜��
�u���E���ǂ���f�W�^�����j�^�[��
�ς�������������āA
���ځA�h���C�A�C���y�����܂����B
�����Ƒ�����p���Ă���A
�O�ȂƂ��Ă܂���p�����Ă����Ǝv���܂��B
���Â��ڂ͑厖�I
40�߂�����A��x�͊�Ȏ�f�������߂��܂��B
���o�����悭�Ȃ�A���X�������P����l��
�u�ŋ߂̖ڂƔ]�̊֘A�ɒ��ڂ���
�����ł͔�����ɂ�鎋�͂̒ቺ���A
�F�m�ǂɂ��֘A���Ă���炵�����Ƃ��킩���Ă��܂����B
�]�ɑ�������̖�80��
���ڂ�ʂ��ē����Ă���Ƃ����܂��B
�������͉���Ȃǂɂ����
�ڂ̃����Y�ł��鐅����
������a�C�ŁA�ڂ̑O��
���������ނƂ��A
��d�Ɍ�����Ƃ�����
���o�Ǐ���B
�����l�Ȃ�40�ォ��
�����A
50��ɂȂ�Ɩ�
�̐l�����ǂ��A
80��ł͂ق�100��
�Ƃ����f�[�^������B
��p�́A�������ăV���v���ŁA�����������̂�
��菜���A�����Ɋ�������Y��}������̂����A
���肪��苎���邱�Ƃ�
�����Â炳�͌��I�ɉ�������B
�u�m���ɕ\��L���ɂȂ�A
��������������Ƃ��Ă���l�������̂ł��B
�V���Ɏ�������͂��߂��Ƃ����l���������܂����B
���ꂾ���łȂ��A
��p��������ɁA���o�����悭�Ȃ����Ƃ������������܂����A
���X�������P���Ă���悤��
�Ƃ��������Ƃ�����Ă��܂��v�i������t�j
�ڂ͐l�Ԃ�������e����
�]�ɓ`�B����B��̊튯���B
�O����������
�����̂ɂ���ċ��܂��A
�Ԗ��ɑ����f���B
�����œd�C�M���ɕϊ����ꂽ
���o���͂܂��A�]�̌㓪�t�E���o��ɒB���A
�F�A�`�Ȃǂ���������B
���̌�A�L���A����̗����Ȃǂ������ǂ鑤���t�A
��Ԃ̒m�o�Ȃǂ��s�������t�ɕ�����A
���ꂪ�ēx�A�O���t�œ�������āA
�u�f���v�Ƃ��ĔF�������B
������̎�p�����܂�������
���͂��͂����茩����Ƃ������Ƃ́A
���ꂾ���]�ɂ������ʂ����������Ƃ��Ӗ�����B
������t���1�N�قǑO�ɁA
�]�̌����𑪂���g�|�O���t�B�[��p����
�u�������p��̔]�����ω��̑���v
�����{�����B
����ƁA�㓪�t�����łȂ�
�O���t�̌������������Ă���
�Ƃ����������ʂ��̂��B
�u��p����3�J���Ȃ������N���o�߂���
���ϔN��76�̃A���c�n�C�}�[�a���҂̒j��4�l�Ə���9�l�A
���킹��13�l��Ώۂɍs���܂����B
�Ⴆ�A75�Ώ����̏ꍇ�A
���͂��E0.3����1.0�A��0.2����1.0�ɂȂ�܂����B
�����鐢�E���ς�����Ƃ����S���I���ʂ�����̂ł��傤���A
���̈�ۂƂ��Ă͔]���̂��̂����ł��銴���ł��v�i������t�j
���̂��Ƃ�����A
������݂̂Ȃ炸�Γ�����������ϐ��̂悤�Ȗڂ̕a�C���A
�F�m�@�\�ቺ�̗v���ɂȂ����Ƃ������ł���B
����A�ߓx�Ȗڂ̔����̒��s�ǂɂȂ����Ă����B
����l���A���̃r�W�l�X�V�[���Ŏ�X�g���X��X�N�́A
��̑O�Ƃ͔�ׂ��̂ɂȂ�Ȃ��قǍ����Ȃ��Ă���B
���X�̎d���ł������ԁA�p�\�R����X�}�z�̉�ʂƌ��������B
�ڂ̍��g�͔��ڂ���łȂ�
�ڂ̕a�C�܂Ŕ��ǂ��Ă��܂��댯��������B
�Ǐ�Ƃ��ẮA�ڂ��d���A�s���g������Ȃ��A
�܂��o��A�ڂ̉����ɂ��Ȃ�Ȃǂ�����B
���܂��܂Ȍ������w�E����Ă��邪�A
�u���[���C�g������1�B
����́A�p�\�R���Ȃǂ̉t����ʂ��甭������
�����ŁA���z�̌��ɂ��܂܂�Ă���B
���ڂ��Â����Ă͂����Ȃ�
�u���̃u���[���C�g��K�v�ȏ�ɗ��т�ƁA
�ڂ����邾���łȂ��A�̒��Ɉ��e��������܂��B
�l�̂̓T�[�J�f�B�A�����Y���ƌĂ�鐶���@�\�ŁA
��24���Ԏ����̑̓����v�ɏ]���čP�퐫���ێ����Ă��܂��B
�Ƃ��낪�A��Ԃ�A�Q�O��
�p�\�R����g�ђ[�����g��������ƁA
���̃��Y���������A�̓����v�������Ɣ��f���Ă��܂��̂ł��B
���̂��ߖ���ɂ����Ȃ�܂��B
����ȏ�Ԃ����������Εs���ǂɂȂ�܂��v
���ڂƕs���ǂ̊֘A��
��������������̂�
����������Ȃ��ݖ��@�̈��؉�F�@���B
�Ƃ͂����A���݂̉Ս��Ȃ܂ł�
�A�J�����瓦��邱�Ƃ͂Ȃ��Ȃ��ނ��������B
�l�ɂ���Ă͕����̃p�\�R�����g�����Ȃ��A
�Г�����юЊO�̐l�Ƃ̃R�~���j�P�[�V������
������d�b�����X�}�z���B
�����Ă���A��ɂ����������X�N��
�����̖ڂ����炵������킯���B
�u���ڂƂ����Ă��A�����ĊÂ����Ă͂����܂���B
�T�[�J�f�B�A�����Y�����s���ɂȂ�ƁA
�C�O���s�ɂ����鎞���{�P�̂悤��
���邪�t�]������ԂɂȂ��Ă��܂��킯�ł��B
�N������A���R�ɕ��傳���
�A�h���i�������Ȃ���Ί��͂͏o�܂���B
���R�A�ӗ~���N�����A�o�Ђ��Ă�
�d�����[�h�ɂ͐�ւ���ꂸ�A
��i�⓯������
�w�����̓����C���Ȃ��ȁx
�Ƃ������ڂ��������邱�Ƃł��傤�B
�T�����[�}���ɂƂ��Ēv���I�ȃ}�C�i�X�ł��v�i���؉@���j
�h���C�A�C�̊��҂����������^��ł���
���؉@���̂��Ƃɂ́A
�ڂ̊����₩��݂�i����
�h���C�A�C�̊��҂����������^��ł���B
�d�q�[���̉�ʂ��Î����邱�Ƃ�
�܂����̉�����A
�p���ɗ܂��s���n�炸�N����B
�����Ȃ�Ɩڂ̕\�ʂ��������āA
�p���������₷���Ȃ�A
����ɏǏ������鈫�z�Ɋׂ��Ă��܂��B
�u�R���^�N�g�����Y�̑����ɂ��
�h���C�A�C�̊��҂�����m���ɑ����Ă��܂��B
�ɂ݂Ȃǂ̎��o�Ǐ�̂炳�����邱�ƂȂ���A
���̌����ł킩���Ă����̂́A
�W���͂̒ቺ�������₷���Ƃ������Ƃł��B
����ɁA������Q�₤�Ǐ�̔������S�z���Ȃ��Ƃ����܂���v�i���؉@���j
������ɂ��Ă��d����������邤����
�ڂ͂��������̂Ȃ��튯���Ƃ����Ă����B
�����炱���A�ڂ̕a�C�ɂ�����ƁA
���̂��肪�������g�ɐ��݂Ċ�������B
40����㔼�ɍ���������悤�ɂȂ�����A
���Ȃ��Ă�1�N��1��͐���̌��������ق����悳�������B
�����D��i�����E�䂤�����j
���{��� �p���Z���^�[
1994�N������w��w�����ƌ�A�����w�n��w�@�C���B
�n�[�o�[�h��w�}�T�`���[�Z�b�c��Ȏ��@�ȕa�@���ǁB
�}�g��w��w��Ìn��Ȋw�y�������o�Č��E�B
���؉�F�i���₫�E�܂��Ђ��j
����������Ȃ��ݖ��@�@��
�c��`�m��w��w�����C�y�����B
1982�N�c��`�m��w��w�����ƌ�A
�n�[�o�[�h��w��w�����w�B
���a��w��w���y�����Ȃǂ��o�Č��E�B
PRESIDENT Online�i�v���W�f���g�I�����C���j
�u���̕a�C�v�A�����͈ӊO�ɂ��ڂɂ�����
������ŔF�m�@�\�ቺ�̉\������
PRESIDENT 2019�N7��19����
���� �ɗY�i�W���[�i���X�g�j����
https://president.jp/articles/-/29149?
���N�A������̎�p���܂����B
�V���[�v�ȉ摜��
�u���E���ǂ���f�W�^�����j�^�[��
�ς�������������āA
���ځA�h���C�A�C���y�����܂����B
�����Ƒ�����p���Ă���A
�O�ȂƂ��Ă܂���p�����Ă����Ǝv���܂��B
���Â��ڂ͑厖�I
40�߂�����A��x�͊�Ȏ�f�������߂��܂��B
���o�����悭�Ȃ�A���X�������P����l��
�u�ŋ߂̖ڂƔ]�̊֘A�ɒ��ڂ���
�����ł͔�����ɂ�鎋�͂̒ቺ���A
�F�m�ǂɂ��֘A���Ă���炵�����Ƃ��킩���Ă��܂����B
�]�ɑ�������̖�80��
���ڂ�ʂ��ē����Ă���Ƃ����܂��B
�������͉���Ȃǂɂ����

�ڂ̃����Y�ł��鐅����
������a�C�ŁA�ڂ̑O��
���������ނƂ��A
��d�Ɍ�����Ƃ�����
���o�Ǐ���B
�����l�Ȃ�40�ォ��
�����A
50��ɂȂ�Ɩ�
�̐l�����ǂ��A
80��ł͂ق�100��
�Ƃ����f�[�^������B
��p�́A�������ăV���v���ŁA�����������̂�
��菜���A�����Ɋ�������Y��}������̂����A
���肪��苎���邱�Ƃ�
�����Â炳�͌��I�ɉ�������B
�u�m���ɕ\��L���ɂȂ�A
��������������Ƃ��Ă���l�������̂ł��B
�V���Ɏ�������͂��߂��Ƃ����l���������܂����B
���ꂾ���łȂ��A
��p��������ɁA���o�����悭�Ȃ����Ƃ������������܂����A
���X�������P���Ă���悤��
�Ƃ��������Ƃ�����Ă��܂��v�i������t�j
�ڂ͐l�Ԃ�������e����
�]�ɓ`�B����B��̊튯���B
�O����������
�����̂ɂ���ċ��܂��A
�Ԗ��ɑ����f���B
�����œd�C�M���ɕϊ����ꂽ
���o���͂܂��A�]�̌㓪�t�E���o��ɒB���A
�F�A�`�Ȃǂ���������B
���̌�A�L���A����̗����Ȃǂ������ǂ鑤���t�A
��Ԃ̒m�o�Ȃǂ��s�������t�ɕ�����A
���ꂪ�ēx�A�O���t�œ�������āA
�u�f���v�Ƃ��ĔF�������B
������̎�p�����܂�������
���͂��͂����茩����Ƃ������Ƃ́A
���ꂾ���]�ɂ������ʂ����������Ƃ��Ӗ�����B
������t���1�N�قǑO�ɁA
�]�̌����𑪂���g�|�O���t�B�[��p����
�u�������p��̔]�����ω��̑���v
�����{�����B
����ƁA�㓪�t�����łȂ�
�O���t�̌������������Ă���
�Ƃ����������ʂ��̂��B
�u��p����3�J���Ȃ������N���o�߂���
���ϔN��76�̃A���c�n�C�}�[�a���҂̒j��4�l�Ə���9�l�A
���킹��13�l��Ώۂɍs���܂����B
�Ⴆ�A75�Ώ����̏ꍇ�A
���͂��E0.3����1.0�A��0.2����1.0�ɂȂ�܂����B
�����鐢�E���ς�����Ƃ����S���I���ʂ�����̂ł��傤���A
���̈�ۂƂ��Ă͔]���̂��̂����ł��銴���ł��v�i������t�j
���̂��Ƃ�����A
������݂̂Ȃ炸�Γ�����������ϐ��̂悤�Ȗڂ̕a�C���A
�F�m�@�\�ቺ�̗v���ɂȂ����Ƃ������ł���B
����A�ߓx�Ȗڂ̔����̒��s�ǂɂȂ����Ă����B
����l���A���̃r�W�l�X�V�[���Ŏ�X�g���X��X�N�́A
��̑O�Ƃ͔�ׂ��̂ɂȂ�Ȃ��قǍ����Ȃ��Ă���B
���X�̎d���ł������ԁA�p�\�R����X�}�z�̉�ʂƌ��������B
�ڂ̍��g�͔��ڂ���łȂ�
�ڂ̕a�C�܂Ŕ��ǂ��Ă��܂��댯��������B
�Ǐ�Ƃ��ẮA�ڂ��d���A�s���g������Ȃ��A
�܂��o��A�ڂ̉����ɂ��Ȃ�Ȃǂ�����B
���܂��܂Ȍ������w�E����Ă��邪�A
�u���[���C�g������1�B
����́A�p�\�R���Ȃǂ̉t����ʂ��甭������
�����ŁA���z�̌��ɂ��܂܂�Ă���B
���ڂ��Â����Ă͂����Ȃ�
�u���̃u���[���C�g��K�v�ȏ�ɗ��т�ƁA
�ڂ����邾���łȂ��A�̒��Ɉ��e��������܂��B
�l�̂̓T�[�J�f�B�A�����Y���ƌĂ�鐶���@�\�ŁA
��24���Ԏ����̑̓����v�ɏ]���čP�퐫���ێ����Ă��܂��B
�Ƃ��낪�A��Ԃ�A�Q�O��
�p�\�R����g�ђ[�����g��������ƁA
���̃��Y���������A�̓����v�������Ɣ��f���Ă��܂��̂ł��B
���̂��ߖ���ɂ����Ȃ�܂��B
����ȏ�Ԃ����������Εs���ǂɂȂ�܂��v
���ڂƕs���ǂ̊֘A��
��������������̂�
����������Ȃ��ݖ��@�̈��؉�F�@���B
�Ƃ͂����A���݂̉Ս��Ȃ܂ł�
�A�J�����瓦��邱�Ƃ͂Ȃ��Ȃ��ނ��������B
�l�ɂ���Ă͕����̃p�\�R�����g�����Ȃ��A
�Г�����юЊO�̐l�Ƃ̃R�~���j�P�[�V������
������d�b�����X�}�z���B
�����Ă���A��ɂ����������X�N��
�����̖ڂ����炵������킯���B
�u���ڂƂ����Ă��A�����ĊÂ����Ă͂����܂���B
�T�[�J�f�B�A�����Y�����s���ɂȂ�ƁA
�C�O���s�ɂ����鎞���{�P�̂悤��
���邪�t�]������ԂɂȂ��Ă��܂��킯�ł��B
�N������A���R�ɕ��傳���
�A�h���i�������Ȃ���Ί��͂͏o�܂���B
���R�A�ӗ~���N�����A�o�Ђ��Ă�
�d�����[�h�ɂ͐�ւ���ꂸ�A
��i�⓯������
�w�����̓����C���Ȃ��ȁx
�Ƃ������ڂ��������邱�Ƃł��傤�B
�T�����[�}���ɂƂ��Ēv���I�ȃ}�C�i�X�ł��v�i���؉@���j
�h���C�A�C�̊��҂����������^��ł���
���؉@���̂��Ƃɂ́A
�ڂ̊����₩��݂�i����
�h���C�A�C�̊��҂����������^��ł���B
�d�q�[���̉�ʂ��Î����邱�Ƃ�
�܂����̉�����A
�p���ɗ܂��s���n�炸�N����B
�����Ȃ�Ɩڂ̕\�ʂ��������āA
�p���������₷���Ȃ�A
����ɏǏ������鈫�z�Ɋׂ��Ă��܂��B
�u�R���^�N�g�����Y�̑����ɂ��
�h���C�A�C�̊��҂�����m���ɑ����Ă��܂��B
�ɂ݂Ȃǂ̎��o�Ǐ�̂炳�����邱�ƂȂ���A
���̌����ł킩���Ă����̂́A
�W���͂̒ቺ�������₷���Ƃ������Ƃł��B
����ɁA������Q�₤�Ǐ�̔������S�z���Ȃ��Ƃ����܂���v�i���؉@���j
������ɂ��Ă��d����������邤����
�ڂ͂��������̂Ȃ��튯���Ƃ����Ă����B
�����炱���A�ڂ̕a�C�ɂ�����ƁA
���̂��肪�������g�ɐ��݂Ċ�������B
40����㔼�ɍ���������悤�ɂȂ�����A
���Ȃ��Ă�1�N��1��͐���̌��������ق����悳�������B
�����D��i�����E�䂤�����j
���{��� �p���Z���^�[
1994�N������w��w�����ƌ�A�����w�n��w�@�C���B
�n�[�o�[�h��w�}�T�`���[�Z�b�c��Ȏ��@�ȕa�@���ǁB
�}�g��w��w��Ìn��Ȋw�y�������o�Č��E�B
���؉�F�i���₫�E�܂��Ђ��j
����������Ȃ��ݖ��@�@��
�c��`�m��w��w�����C�y�����B
1982�N�c��`�m��w��w�����ƌ�A
�n�[�o�[�h��w��w�����w�B
���a��w��w���y�����Ȃǂ��o�Č��E�B
PRESIDENT Online�i�v���W�f���g�I�����C���j
�u���̕a�C�v�A�����͈ӊO�ɂ��ڂɂ�����
������ŔF�m�@�\�ቺ�̉\������
PRESIDENT 2019�N7��19����
���� �ɗY�i�W���[�i���X�g�j����
https://president.jp/articles/-/29149?
A8����̃����}�K��]
2019�N08��13��
�u�H�i�̑I�ѕ��v�u�H�ׂ鏇�ԁv��2�^���A�a���X�N�ɉe��
�i���A�����A���A�{�A���A�����ē؋��A
�������A�t���ρA�C���A���̂��A���A���A
���肱�Ԃ��P���̉ʕ��A
���̓I���[�u���A���ܖ��A�������i�G�S�}�j��H�ׂĂ��������B
�H�ނƂ��Ă̋��A�����̐ێ�ʂ́A
�K�v�^���p�N�ʂ͎����̑̏dg×�Q�{
�[50kg�̐l�͖�50g×�Q�{��100g�A
��̂Ђ�P�����̂����ƁA
��̂Ђ�P�����̂�����1���ɐH�ׂĂ��������B
�H�ׂ鏇�Ԃ͂�������
�ŏ��ɐH�ׂ�10���o���Ă���A
���сA�ˁA����H�ׂĂ��������B�j
�u�H�i�̑I�ѕ��v�u�H�ׂ鏇�ԁv��2�^���A�a���X�N�ɉe��
���FHealthDay News�@���J���F2019/07/15
�u�H�i�̑I�ѕ��v�Ɓu�H�ׂ鏇�ԁv
��2�^���A�a�̔��ǃ��X�N�ɉe������
���Ƃ�������3���̌������ʂ��A
�č��h�{�w��iASN�A6��8�`11���A�ă{���`���A�j
�Ŕ��\���ꂽ�B
�����̌����ł́A
�A�����H�i�𒆐S�Ƃ����H���ɉ��P������A
�r�^�~��B2��r�^�~��B6�𑽂�
�ێ悵���肷���2�^���A�a���X�N���ጸ�����ق��A
�u�H�ׂ鏇�ԁv�������X�N�ɉe������\���������ꂽ�B
����ŏ��ɐH�ׂ�ƁA
�H�㌌���l�̏㏸�����łȂ��A
�H�~���i�z�������̕�����}�����邱�Ƃ����������Ƃ����B
��ڂ̌����́A�O�����R�z�[�g�����ł���
CARDIA�iCoronary Artery Risk Development in Young Adults�j
�����ɎQ�������j��2,717�l
�i���ϔN��25�A��40�������l�A��60���������j
��ΏۂƂ������́B
�Q���҂�30�N�ɂ킽��ǐՂ������ʁA
���l�������璆�N���ɂ�����
�H���̎��ɉ��P���݂�ꂽ�l�ł́A
�H���̎����킸���ɒቺ�����l
�Ɣ�ׂē��A�a���X�N��60���Ⴂ���Ƃ������ꂽ�B
�����𗦂����ă~�l�\�^��w�c�C���V�e�B�[�Z
��Yuni Choi���ɂ��A
�u���̍����H���v�Ƃ͉h�{���ɕx�A
�A�����H�i�����S�̐H�����Ƃ����B
����̌����̑Ώێ҂�
�ł����̍����H����ێ悵�Ă����l�ł́A
�������4�T�[�r���O�ȏ�A
�ʕ���2�T�[�r���O�A
�i�b�c�܂��͎�q�ނ�2����1�`1�T�[�r���O�A
�S���������2�T�[�r���O�ێ悵�Ă�������A
���H���̐ێ�ʂ�1�T�[�r���O�����A
�ԓ��̐ێ�ʂ͖�1�T�[�r���O�������B
�������
�u�A�����H�i�Ɋ܂܂�鑽�l�ȉh�{�f��
���A�a�\�h�ɖ𗧂ƍl������v
�Əq�ׂĂ���B
��ڂ̌����́A
3���̑�K�͊ώ@�����ɎQ������
�v20���l�̈�Ï]���҂��瓾��ꂽ
�H���Ɋւ���f�[�^��
15�N�Ԃɂ킽���ĒǐՂ������́B
���̌����ł́A
�r�^�~��B2�ƃr�^�~��B6
�̐ێ�ʂ��ł������l�ł́A
�ł����Ȃ������l�ɔ�ׂ�
2�^���A�a���X�N��
��10���Ⴂ���Ƃ����������B
����A�r�^�~��B12�ɂ��ẮA
�S�̓I�Ȑێ�ʂ�
2�^���A�a���X�N�̏㏸
�Ƃ͊֘A���Ȃ��������A
�H������̐ێ�ʂ�����
�Ɠ����X�N��11���㏸�����B
�������A�T�v�������g����̐ێ��
�Ƃ̊֘A�͔F�߂��Ȃ������Ƃ����B
�܂��A�Ō�̌����ł́A
�����l�̐��l16�l�i�قƂ�ǂ��j���j��ΏۂɁA
���ʂ̖�A���A�Ă��܂܂ꂽ�H�����A
���炩���ߌ��߂�ꂽ5�p�^�[��
�̏��Ԃ̂����ꂩ�Őێ悵�Ă��炢�A
�H�㌌���l�ւ̉e�����r�����B
���̌��ʁA
��܂��͓����ŏ��ɐH�ׂ�
�ƐH�㌌���l�̋}�㏸
���}�����邱�Ƃ����������B
���ɁA�u��A���A�āv�̏���
�ŕʁX�ɐH�ׂ��
�H�㌌���l
�̋}�㏸���ł��}�����A
�H�~���i�z������
�ɂ��D�܂����e�����F�߂�ꂽ�Ƃ����B
���̌��������{�����O���[�v
�̈�l�ŃV���K�|�[���Տ��Ȋw�������iSICS�j
������Christiani Henry����
�u��Ɋ܂܂��H���@��
�⑼�̉h�{�f�ɂ��A
�H�ו��̏����ɂ����鎞��
�������Ȃ�A
�H�㌌���l�̋}�㏸
���ɂ₩�ɂȂ�\��������v
�Ɛ����B
�Ă�H�ׂ�Ƃ��ɂ́A
�����l�̏㏸��}���邽��
�ɍŏ��ɖ��H�ׂ�
�悤�ɂ��邱�Ƃ�
�u�V���v���Ŏ��H�I�ȕ��@�v
�ɂȂ�̂ł͂Ȃ����Ƃ��Ă���B
���Ƃ̈�l�ŁA
�ăj���[���[�N�E�v���X�r�e���A��/���C���R�[�l����ÃZ���^�[
�̓�����Ȉ�ł���Rekha Kumar���́A
�����̕��āA
�u�ʕ����A���R�Ȃ܂܂̐H�i
�𒆐S�Ƃ����H���́A
2�^���A�a���Ǘ�����
��ŋɂ߂Ď��H�I�Ŏ�����₷�����@���v
�Ƃ�����ŁA
�u���H�K����M�̔���
��A�����̐H�i����߂�悤�ɂ���ׂ����v
�Ə������Ă���B
�܂��A�H�ׂ鏇�Ԃɂ��ẮA
�u���H���@�ۂ��L�x�ȐH�i�A
�^���p�N���͏����ɒ������Ԃ������邽�߁A
�����l�̏㏸���ɂ₩�ɂȂ�B
���_�I�ɂ́A
�H�ׂ鏇�Ԃ�ς���
���Ƃ͑̏d��H�~�̃R���g���[��
�ɉe������ƍl������v
�Ƃ��Ă���B
[2019�N6��8��/HealthDayNews]Copyright (c) 2019 HealthDay.
�������A�t���ρA�C���A���̂��A���A���A
���肱�Ԃ��P���̉ʕ��A
���̓I���[�u���A���ܖ��A�������i�G�S�}�j��H�ׂĂ��������B
�H�ނƂ��Ă̋��A�����̐ێ�ʂ́A
�K�v�^���p�N�ʂ͎����̑̏dg×�Q�{
�[50kg�̐l�͖�50g×�Q�{��100g�A
��̂Ђ�P�����̂����ƁA
��̂Ђ�P�����̂�����1���ɐH�ׂĂ��������B
�H�ׂ鏇�Ԃ͂�������
�ŏ��ɐH�ׂ�10���o���Ă���A
���сA�ˁA����H�ׂĂ��������B�j
�u�H�i�̑I�ѕ��v�u�H�ׂ鏇�ԁv��2�^���A�a���X�N�ɉe��
���FHealthDay News�@���J���F2019/07/15
�u�H�i�̑I�ѕ��v�Ɓu�H�ׂ鏇�ԁv
��2�^���A�a�̔��ǃ��X�N�ɉe������
���Ƃ�������3���̌������ʂ��A
�č��h�{�w��iASN�A6��8�`11���A�ă{���`���A�j
�Ŕ��\���ꂽ�B
�����̌����ł́A
�A�����H�i�𒆐S�Ƃ����H���ɉ��P������A
�r�^�~��B2��r�^�~��B6�𑽂�
�ێ悵���肷���2�^���A�a���X�N���ጸ�����ق��A
�u�H�ׂ鏇�ԁv�������X�N�ɉe������\���������ꂽ�B
����ŏ��ɐH�ׂ�ƁA
�H�㌌���l�̏㏸�����łȂ��A
�H�~���i�z�������̕�����}�����邱�Ƃ����������Ƃ����B
��ڂ̌����́A�O�����R�z�[�g�����ł���
CARDIA�iCoronary Artery Risk Development in Young Adults�j
�����ɎQ�������j��2,717�l
�i���ϔN��25�A��40�������l�A��60���������j
��ΏۂƂ������́B
�Q���҂�30�N�ɂ킽��ǐՂ������ʁA
���l�������璆�N���ɂ�����
�H���̎��ɉ��P���݂�ꂽ�l�ł́A
�H���̎����킸���ɒቺ�����l
�Ɣ�ׂē��A�a���X�N��60���Ⴂ���Ƃ������ꂽ�B
�����𗦂����ă~�l�\�^��w�c�C���V�e�B�[�Z
��Yuni Choi���ɂ��A
�u���̍����H���v�Ƃ͉h�{���ɕx�A
�A�����H�i�����S�̐H�����Ƃ����B
����̌����̑Ώێ҂�

�ł����̍����H����ێ悵�Ă����l�ł́A
�������4�T�[�r���O�ȏ�A
�ʕ���2�T�[�r���O�A
�i�b�c�܂��͎�q�ނ�2����1�`1�T�[�r���O�A
�S���������2�T�[�r���O�ێ悵�Ă�������A
���H���̐ێ�ʂ�1�T�[�r���O�����A
�ԓ��̐ێ�ʂ͖�1�T�[�r���O�������B
�������
�u�A�����H�i�Ɋ܂܂�鑽�l�ȉh�{�f��
���A�a�\�h�ɖ𗧂ƍl������v
�Əq�ׂĂ���B
��ڂ̌����́A
3���̑�K�͊ώ@�����ɎQ������
�v20���l�̈�Ï]���҂��瓾��ꂽ
�H���Ɋւ���f�[�^��
15�N�Ԃɂ킽���ĒǐՂ������́B
���̌����ł́A
�r�^�~��B2�ƃr�^�~��B6
�̐ێ�ʂ��ł������l�ł́A
�ł����Ȃ������l�ɔ�ׂ�
2�^���A�a���X�N��
��10���Ⴂ���Ƃ����������B
����A�r�^�~��B12�ɂ��ẮA
�S�̓I�Ȑێ�ʂ�
2�^���A�a���X�N�̏㏸
�Ƃ͊֘A���Ȃ��������A
�H������̐ێ�ʂ�����
�Ɠ����X�N��11���㏸�����B
�������A�T�v�������g����̐ێ��
�Ƃ̊֘A�͔F�߂��Ȃ������Ƃ����B
�܂��A�Ō�̌����ł́A
�����l�̐��l16�l�i�قƂ�ǂ��j���j��ΏۂɁA
���ʂ̖�A���A�Ă��܂܂ꂽ�H�����A
���炩���ߌ��߂�ꂽ5�p�^�[��
�̏��Ԃ̂����ꂩ�Őێ悵�Ă��炢�A
�H�㌌���l�ւ̉e�����r�����B
���̌��ʁA
��܂��͓����ŏ��ɐH�ׂ�
�ƐH�㌌���l�̋}�㏸
���}�����邱�Ƃ����������B
���ɁA�u��A���A�āv�̏���
�ŕʁX�ɐH�ׂ��
�H�㌌���l
�̋}�㏸���ł��}�����A
�H�~���i�z������
�ɂ��D�܂����e�����F�߂�ꂽ�Ƃ����B
���̌��������{�����O���[�v
�̈�l�ŃV���K�|�[���Տ��Ȋw�������iSICS�j
������Christiani Henry����
�u��Ɋ܂܂��H���@��
�⑼�̉h�{�f�ɂ��A
�H�ו��̏����ɂ����鎞��
�������Ȃ�A
�H�㌌���l�̋}�㏸
���ɂ₩�ɂȂ�\��������v
�Ɛ����B
�Ă�H�ׂ�Ƃ��ɂ́A
�����l�̏㏸��}���邽��
�ɍŏ��ɖ��H�ׂ�
�悤�ɂ��邱�Ƃ�
�u�V���v���Ŏ��H�I�ȕ��@�v
�ɂȂ�̂ł͂Ȃ����Ƃ��Ă���B
���Ƃ̈�l�ŁA
�ăj���[���[�N�E�v���X�r�e���A��/���C���R�[�l����ÃZ���^�[
�̓�����Ȉ�ł���Rekha Kumar���́A
�����̕��āA
�u�ʕ����A���R�Ȃ܂܂̐H�i
�𒆐S�Ƃ����H���́A
2�^���A�a���Ǘ�����
��ŋɂ߂Ď��H�I�Ŏ�����₷�����@���v
�Ƃ�����ŁA
�u���H�K����M�̔���
��A�����̐H�i����߂�悤�ɂ���ׂ����v
�Ə������Ă���B
�܂��A�H�ׂ鏇�Ԃɂ��ẮA
�u���H���@�ۂ��L�x�ȐH�i�A
�^���p�N���͏����ɒ������Ԃ������邽�߁A
�����l�̏㏸���ɂ₩�ɂȂ�B
���_�I�ɂ́A
�H�ׂ鏇�Ԃ�ς���
���Ƃ͑̏d��H�~�̃R���g���[��
�ɉe������ƍl������v
�Ƃ��Ă���B
[2019�N6��8��/HealthDayNews]Copyright (c) 2019 HealthDay.
A8����̃����}�K��]
2019�N08��12��
�M���Ǒ�[��������
�}�ɗ����^��
���{�Ɏl�G���Ȃ��Ȃ�A�āA�āA�āA�~
�M���ǂ̎��ҁA�P�T�Ԃ�57�l...�����P���W��l�k�ǔ��V���l
2019�N08��07�� 15:39
�����ȏ��h����6���A
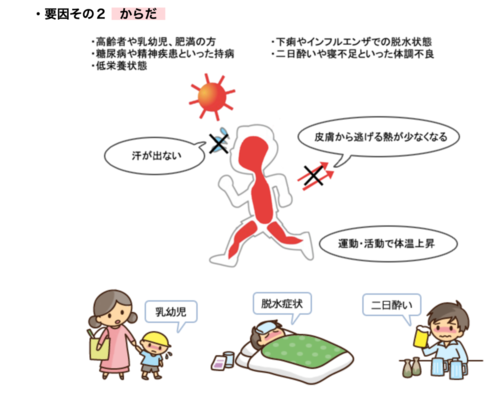
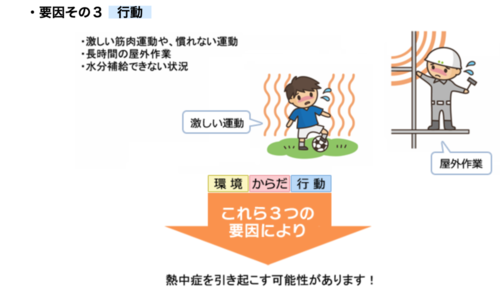
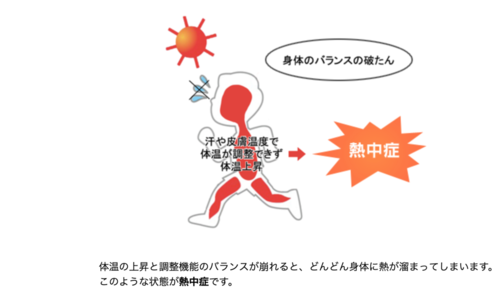
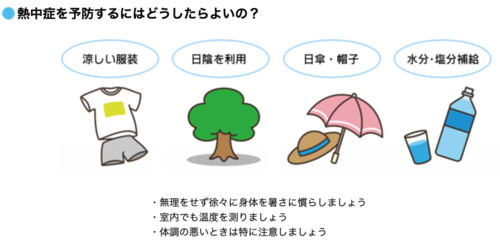
7��29���`8��4����1�T��
�ɔM���ǂŋ~�}�������ꂽ
�l���S����1��8347�l��
���A���̂���24�s���{����57�l�����S�����Ɣ��\
�����B�����������l�B
�O�T�i7��22�`28���j��
������5664�l�A����11�l
�ŁA�啝�ɑ������B
�ō��C����35�x�ȏ��
�ҏ������e�n�Ŋϑ������
����A�������x�����Ăт����Ă���B
1�T�Ԃ̔����Ґ��͍��N�ő��B
�d�ǎ҂�729�l�ɏ��A
�����҂̂���65�Έȏ���9963�l�i54.3���j�������B
�s���{���ʂł͓����s���ł�����1857�l�ŁA
���m��1342�l�A��ʌ�1307�l�Ƒ������B
�M���ǁ[40���̂����̖������A��@�A
�V���[�x�b�g��̕X�ől�a�����₷�I
�ÓT�I�M�˕a�͑̉����ߕs�ǂ̏����A
����҂ő�����܁i���Ւf��A�R�R������Ȃǁj�ɒ���
���݁A���E�I�ɋC�����㏸���ĔM�g���P��
�܂��A�s�s�̃q�[�g�E�A�C�����h�����i�s���Ă��܂��B
�V�Ђɂ�鎀�S�͔M�g����ԑ����̂ł��B
���݁A�ÓT�I�M�˕a�ő����͍̂���҂ƁA
�ĂɎԂɕ����߂�ꂽ�����ł��B
�^�����łȂ��A
�u�M�g�iheat waves�j���ɖ����������Ă��閝�������̍���ҁv
�ő����B
����҂͑̉����߂��s�\����
����҂̔M�˕a�̎��S����50�����܂��B
�ÓT�I�M�˕a�͔������Ȃ����Ƃ������A
�����_�o�Ǐ��悵�ċz���A���J���[�V�X�������A
�܂�����ؗZ���͂܂�ł��B
�畆�͖������g�����Ă���ΐԂ����A
���ǂ̋��E������ΐ����Ȃ�܂��B
�ȑO�A�߂��̊ό��z�e���̃T�E�i��
�|��Ă���������������܂����B
�����A�̉�42���ł�����
�m���ɔ����͂���܂���ł����B
�����ɗ�p���n�߂܂������S���Ȃ��܂����B
�v�t���O�̏����iprepubertal children�j��
�ÓT�I�M�˕a�̃��X�N�Q�ł��B
�����͑̕\�ʐ�/�̐ς̔䂪�傫���M��̊O����z�����₷���A
�܂��̉����ߋ@�\���s�\����
�����I�ȔM�`�����ł����ɒ~�M���܂��B
�܂����������Ȃ��M���U�����Ȃ��Ƃ̂��Ƃł��B
�����̔M�ɂ�鎀�S��
���Ɏԓ��ɕ����߂�ꂽ�Ƃ���
�����Ԉȓ��Ɏ��S���邱�Ƃ�����܂��B
�J�쐫�M���ǁiexertional heatstroke�j��
���N���l�Ō������X�|�[�c�ŋN����܂��B
�v�t���Ȍ�̊����I�Ȑl�ɑ����G�߂͊W����܂���B
�M�Y�������U������̂ł��B
1984�N���T���[���X�E�I�����s�b�N��
���߂ď��q�}���\�����̗p����܂����B
���E��������ۂA
�X�C�X��Gabriela Andersen Schiess�I��
�̋S�C����S�[���V�[���ł��B
����35�N���O�̉f���ł����A
���ł�������قɏĂ��t���Ă��܂��B
�ޏ��̓S�[�����O�̋������ł̋����Ɏ��s���܂����B
�܂��������T���[���X�͋C��32���ł����B
�J�쐫�{�^�����̔M���ǁA�E��
�ł����낤�Ƃ��Ȃ���̃S�[���ł����B
��t���삯����������悤
�Ƃ��܂����ޏ��͋��ۂ��܂��B
����������u�ԁA
�ޏ��͎��i�ƂȂ邩��ł��B
��t�́A�ޏ������������Ă���
���Ƃ���܂��]�͂�����Ɣ��f���܂����B
�ޏ��̓S�[���Ɠ����ɓ|�ꍞ�݂܂���
��2���Ԍ�ɂ͊��S�����Ƃ̂��Ƃł��B
44�l��37�ʂł����B
�J�쐫�M�˕a��
���͊��������łȂ��Ă�
�^���ɂ��ŏ���60����
�N���邱�Ƃ�����܂��B
�R�[�`����͂̊��҂ɉ�����
���E�ȏ�̉^�����s�����Ƃ�
���X�N���q�ł��B
�A���R�[����p�Ȃǂ�
���y�Ղł̃G�l���M�b�V����
���y�ƂƂ��ɗU���ɂȂ�܂��B
�����J�쐫�M���ǂł́A
���Â������Ɏn�߂���
���Ƃ��������S���͒Ⴂ�i5���ȉ��j�����ł��B
��p��40�������X�v���[�{��@�A
�V���[�x�b�g��X����E�����E�l�a�ɁA
38���Œ��~�B
���Â͑ΏǁA�ۑ��I�ł��B
�M�˕a�̎��Â͗�p
�Ƒ���@�\�̈ێ��ɐs���܂��B
�X�v���[��40���̂ʂ�ܓ���S�g�ɂ����Đ�@�A
�V���[�x�b�g��̕X���A�����A�l�a�ɓ��Ă܂��B
�␅��畆�ɎU�z����
��@���g���Ɣ畆���ǎ��k�Ɛk���ishivering�j
���N�����܂��̂ł���Ă͂Ȃ�܂���B
����������ł͂ʂ�ܓ��Ȃ�ĂȂ�
�ł��傤����25�`30���̐��ł��d��������܂���B
�����_�o�Ǐ�̉�����Η\��ǍD�ł��B
�M�˕a��20���Ŕ]��Q���c�莀�S���͍����̂ł��B
�y�Q�l�����z
�M�˕a�iheat stroke�j����
N Engl J Med�i2019; 380: 2449-2459�j
���{�Ɏl�G���Ȃ��Ȃ�A�āA�āA�āA�~
�M���ǂ̎��ҁA�P�T�Ԃ�57�l...�����P���W��l�k�ǔ��V���l
2019�N08��07�� 15:39
�����ȏ��h����6���A





7��29���`8��4����1�T��
�ɔM���ǂŋ~�}�������ꂽ
�l���S����1��8347�l��
���A���̂���24�s���{����57�l�����S�����Ɣ��\
�����B�����������l�B
�O�T�i7��22�`28���j��
������5664�l�A����11�l
�ŁA�啝�ɑ������B
�ō��C����35�x�ȏ��
�ҏ������e�n�Ŋϑ������
����A�������x�����Ăт����Ă���B
1�T�Ԃ̔����Ґ��͍��N�ő��B
�d�ǎ҂�729�l�ɏ��A
�����҂̂���65�Έȏ���9963�l�i54.3���j�������B
�s���{���ʂł͓����s���ł�����1857�l�ŁA
���m��1342�l�A��ʌ�1307�l�Ƒ������B
�M���ǁ[40���̂����̖������A��@�A
�V���[�x�b�g��̕X�ől�a�����₷�I
�ÓT�I�M�˕a�͑̉����ߕs�ǂ̏����A
����҂ő�����܁i���Ւf��A�R�R������Ȃǁj�ɒ���
���݁A���E�I�ɋC�����㏸���ĔM�g���P��
�܂��A�s�s�̃q�[�g�E�A�C�����h�����i�s���Ă��܂��B
�V�Ђɂ�鎀�S�͔M�g����ԑ����̂ł��B
���݁A�ÓT�I�M�˕a�ő����͍̂���҂ƁA
�ĂɎԂɕ����߂�ꂽ�����ł��B
�^�����łȂ��A
�u�M�g�iheat waves�j���ɖ����������Ă��閝�������̍���ҁv
�ő����B
����҂͑̉����߂��s�\����
����҂̔M�˕a�̎��S����50�����܂��B
�ÓT�I�M�˕a�͔������Ȃ����Ƃ������A
�����_�o�Ǐ��悵�ċz���A���J���[�V�X�������A
�܂�����ؗZ���͂܂�ł��B
�畆�͖������g�����Ă���ΐԂ����A
���ǂ̋��E������ΐ����Ȃ�܂��B
�ȑO�A�߂��̊ό��z�e���̃T�E�i��
�|��Ă���������������܂����B
�����A�̉�42���ł�����
�m���ɔ����͂���܂���ł����B
�����ɗ�p���n�߂܂������S���Ȃ��܂����B
�v�t���O�̏����iprepubertal children�j��
�ÓT�I�M�˕a�̃��X�N�Q�ł��B
�����͑̕\�ʐ�/�̐ς̔䂪�傫���M��̊O����z�����₷���A
�܂��̉����ߋ@�\���s�\����
�����I�ȔM�`�����ł����ɒ~�M���܂��B
�܂����������Ȃ��M���U�����Ȃ��Ƃ̂��Ƃł��B
�����̔M�ɂ�鎀�S��
���Ɏԓ��ɕ����߂�ꂽ�Ƃ���
�����Ԉȓ��Ɏ��S���邱�Ƃ�����܂��B
�J�쐫�M���ǁiexertional heatstroke�j��
���N���l�Ō������X�|�[�c�ŋN����܂��B
�v�t���Ȍ�̊����I�Ȑl�ɑ����G�߂͊W����܂���B
�M�Y�������U������̂ł��B
1984�N���T���[���X�E�I�����s�b�N��
���߂ď��q�}���\�����̗p����܂����B
���E��������ۂA
�X�C�X��Gabriela Andersen Schiess�I��
�̋S�C����S�[���V�[���ł��B
����35�N���O�̉f���ł����A
���ł�������قɏĂ��t���Ă��܂��B
�ޏ��̓S�[�����O�̋������ł̋����Ɏ��s���܂����B
�܂��������T���[���X�͋C��32���ł����B
�J�쐫�{�^�����̔M���ǁA�E��
�ł����낤�Ƃ��Ȃ���̃S�[���ł����B
��t���삯����������悤
�Ƃ��܂����ޏ��͋��ۂ��܂��B
����������u�ԁA
�ޏ��͎��i�ƂȂ邩��ł��B
��t�́A�ޏ������������Ă���
���Ƃ���܂��]�͂�����Ɣ��f���܂����B
�ޏ��̓S�[���Ɠ����ɓ|�ꍞ�݂܂���
��2���Ԍ�ɂ͊��S�����Ƃ̂��Ƃł��B
44�l��37�ʂł����B
�J�쐫�M�˕a��
���͊��������łȂ��Ă�
�^���ɂ��ŏ���60����
�N���邱�Ƃ�����܂��B
�R�[�`����͂̊��҂ɉ�����
���E�ȏ�̉^�����s�����Ƃ�
���X�N���q�ł��B
�A���R�[����p�Ȃǂ�
���y�Ղł̃G�l���M�b�V����
���y�ƂƂ��ɗU���ɂȂ�܂��B
�����J�쐫�M���ǂł́A
���Â������Ɏn�߂���
���Ƃ��������S���͒Ⴂ�i5���ȉ��j�����ł��B
��p��40�������X�v���[�{��@�A
�V���[�x�b�g��X����E�����E�l�a�ɁA
38���Œ��~�B
���Â͑ΏǁA�ۑ��I�ł��B
�M�˕a�̎��Â͗�p
�Ƒ���@�\�̈ێ��ɐs���܂��B
�X�v���[��40���̂ʂ�ܓ���S�g�ɂ����Đ�@�A
�V���[�x�b�g��̕X���A�����A�l�a�ɓ��Ă܂��B
�␅��畆�ɎU�z����
��@���g���Ɣ畆���ǎ��k�Ɛk���ishivering�j
���N�����܂��̂ł���Ă͂Ȃ�܂���B
����������ł͂ʂ�ܓ��Ȃ�ĂȂ�
�ł��傤����25�`30���̐��ł��d��������܂���B
�����_�o�Ǐ�̉�����Η\��ǍD�ł��B
�M�˕a��20���Ŕ]��Q���c�莀�S���͍����̂ł��B
�y�Q�l�����z
�M�˕a�iheat stroke�j����
N Engl J Med�i2019; 380: 2449-2459�j