新規記事の投稿を行うことで、非表示にすることが可能です。
2019年08月17日
片足で何秒立てる?
片足で何秒立てる?
意外とフラつきます
数秒バランスが取れれば安定します
『閉眼』です
両手を広げたほうが安全か?
■診察室での会話
医師 最近、自分の体力についてどう思いますか?
患者 運動不足で、
だんだん体力が落ちてきている気がします。
医師 そうですか。
それでは、簡単にできる体力テスト
をしてみましょう。
患者 どうすればいいですか?
医師 目を閉じて、片脚で立ってください。
何秒間立っていることができるでしょうか。
…さっそくやってみましょう。ハイ、スタート!
患者 ……(閉眼片脚立ちにチャレンジ)。
あー、もうだめです。
医師 13秒間でしたね。
患者 それってどうなんですか?
医師 15秒未満だったので、
転倒リスクが高い
運動器不安定症が疑われます。
患者 えっ、そうですか…。
そう言えば、最近つまずきやすい
かもしれません。
医師 そうでしたか。
転倒は入院や寝たきりにつながるので、
もう少し体力をつけたほうがよさそうですね。
転倒を予防できるいい運動がありますよ!
患者 どんな運動ですか? 教えてください!(興味津々)
医師 それは…。(転倒予防の話に展開)
※診察室では、ケガのリスクなどに十分注意して実施してください。
●ポイント
体力低下は転倒リスクにつながるので、運動の必要性を意識してもらいます。
講師紹介
坂根 直樹 ( さかね なおき ) 氏
京都医療センター 臨床研究センター 予防医学研究室長
意外とフラつきます
数秒バランスが取れれば安定します
『閉眼』です
両手を広げたほうが安全か?
■診察室での会話
医師 最近、自分の体力についてどう思いますか?

患者 運動不足で、
だんだん体力が落ちてきている気がします。
医師 そうですか。
それでは、簡単にできる体力テスト
をしてみましょう。
患者 どうすればいいですか?
医師 目を閉じて、片脚で立ってください。
何秒間立っていることができるでしょうか。
…さっそくやってみましょう。ハイ、スタート!
患者 ……(閉眼片脚立ちにチャレンジ)。
あー、もうだめです。
医師 13秒間でしたね。
患者 それってどうなんですか?
医師 15秒未満だったので、
転倒リスクが高い
運動器不安定症が疑われます。
患者 えっ、そうですか…。
そう言えば、最近つまずきやすい
かもしれません。
医師 そうでしたか。
転倒は入院や寝たきりにつながるので、
もう少し体力をつけたほうがよさそうですね。
転倒を予防できるいい運動がありますよ!
患者 どんな運動ですか? 教えてください!(興味津々)
医師 それは…。(転倒予防の話に展開)
※診察室では、ケガのリスクなどに十分注意して実施してください。
●ポイント
体力低下は転倒リスクにつながるので、運動の必要性を意識してもらいます。
講師紹介
坂根 直樹 ( さかね なおき ) 氏
京都医療センター 臨床研究センター 予防医学研究室長
A8からのメルマガ希望
2019年08月16日
ドクターも実践できる「スマホ首」解消
(『肩甲骨はがし』
両手のひらを外に向けて両肘を曲げて
手のひらを肩の高さに胸を張ってください。
できるだけ肩甲骨を近づける感じでー
そのまま左後方に左ひじを先に上半身を捻ってゆきましょう。
正面に戻って今度は右に
次は手を組んで、両手のひらを上に向けて、
ゆっくりと両手を挙げて、天井を見上げましょう。
背筋が伸びたら、顔を正面に戻して、ゆっくりと左に、
広背筋、胸の横を伸ばすように倒します。
横が伸びたら同じ要領で逆に倒します。)
ドクターも実践できる「スマホ首」解消
東京医大・遠藤健司氏、東大病院・上原浩介氏に聞く―Vol. 3
時流2019年7月16日 (火)配信
診療や調べ物、論文執筆などで
長時間動かずにいて、
同様の症状が出てしまったドクターにもお勧めだという。
(聞き手・まとめ:m3.com編集部・小島領平)
首をマッサージしても効果は2、3割
――text neckの症状に対して何をするとよいのでしょうか。
突発的な痛み以外は薬物治療が効かない
ケースがほとんどなので、
「肩甲骨はがし」をお勧めします。
『両肘を肩の高さから徐々に上げていき、
限界になったらゆっくりと後ろに引いてください。
肩甲骨を上から押し込んでいく感覚で』。
これを5回行うと、肩の可動域が広がります。
肩を外転する動作は、
肩関節と肩甲骨の横の動きと、
肩甲上腕運動が2:1の割合で動いているのですが、
肩甲骨は普段動かさないので
肋骨に癒着してしまいます。
それを“はがす”のがこの運動です。
首を支えている筋肉の7、8割は
肩甲骨と上腕から来ているので、
いくら首を回しても、
2、3割しか動かしたことになりません。
だから、首をボキボキ鳴らすほど動かしても
いまいちすっきりしないのです。
また、強いマッサージ、肩たたきなどは筋損傷を引き起こし、
それが瘢痕化して血流が悪くなると硬結ができてしまい、
強く指圧しても気持ちよさを感じなくなってしまいます。
「肩甲骨はがし」のような運動は、
体幹の深部にあるコアマッスルが付いている骨を動かし、
筋膜(ファスシア)、筋腹を
たくさん動かすことで血流が良くなり、
筋緊張が緩和されます。
おまけに姿勢も良くなります。
――愁訴があるものの
X線などに異常が認められない場合、
単にNSAIDの貼付剤などを処方するだけでなく、
こうした体操の指導もすれば患者の満足度が高まりそうです。
そうですね。
自律神経による愁訴の発生機序
を医学的にきちんと説明した上でならば、
患者は疎外感を味わわずに済むでしょう。
ただし、「肩甲骨はがし」は肩の疾患がある人は、
悪化させてしまうリスクがあるため、注意が必要です。
――開業医の間で盛んに行われているエコーガイド下の筋膜リリースはいかがでしょうか。
エコーで確認しながら、
筋膜と筋膜の間に生理食塩液(生食)を注入
して筋膜をはがし、可動性を高める治療法です。
局所に鎮痛薬を注射するトリガーブロックとともに、
頸部痛に対して筋膜間に注入して
筋肉の滑動が改善することを目的に行っています。
論文化されていないので
エビデンス的に確立されていませんが、
生食を使うので材料費がかからず、
エコーを見ることで正確に注入することができるので、
医療側に人気の治療法です。
ただ、姿勢改善、疼痛改善の効果はあるものの
一過性のことも多く、
『慢性痛』ならばやはり運動をすることが大切であると思います。
ため息も重要な対処法
――ほかに対処法はありますか?
深呼吸、腹式呼吸が勧められます。
腹式呼吸をすることで横隔膜が上下運動するのですが、
横隔膜は自律神経の密集地帯。
吐く息を意識的にゆっくりとする
と自律神経が刺激されて副交感神経が優位になり、
リラックスするのです。
睡眠中の呼吸がずばりそうですね。
――私はよく、仕事が詰まるとため息をついてしまうのですが、
それにもリラックス効果があると。
そう、腹式呼吸と一緒、
ため息も体にとって重要なのです。
例えば、ご家庭で奥さんもしくは旦那さん
がため息をついていたら要注意です。
交感神経が優位になって、攻撃的になっている状態ですね。
手足の冷えや血圧が上がっていたら可能性が高いでしょう。
ただ、ここで「ストレスがたまっているよ」と忠告すると、
「誰のせいでストレスがたまっていると思っているの!!」
とますます交感神経を刺激してしまいます。
あくまで、相手を心配して
「リラックスして手足を温めるなど、
副交感神経を高めた方が体にいいよ」
と優しく話すことが大切です(笑)。
スマホは真ん中に掲げない
――携帯デバイスを使う際の注意点は?
デバイスを片手で持って肘を浮かし、
顔の正面で見たり操作したりする姿勢
が最も良くありません。
デバイスを正中線上には掲げず、
持っている方の腕側にずらし、
そちらの肘を反対側の手で持つ姿勢にすると、
肩の筋緊張が全然違います。
また、パソコンも含めて
やはり不動化が良くありません。
30分に一度は休憩を取り、
「肩甲骨はがし」などの運動をすることを勧めます。
どんなに良い姿勢だとしても、
同じ体勢を続けていたら
体の下の方に水分がたまってしまいます。
これは、手術後の患者も同様で、
早期に動かした方が
その後の痛みが少ないとされています。
長い時間、同じ姿勢でいると
体がむくんでしまうからです。
姿勢も大切ですが、動かすこと、
「不動化」の排除はとても重要です。
――ドクターも診察中、不動になる方がいそうです。
ありますね。
ずっと机に座ってカルテを入力していたら、
あるいは診療後に、急に姿勢を変えて調べ物をしていたら、
首や肩の不調が出ることがあります。
私は予防のため、臨床では診察室で動くようにしています。
整形外科は動けない患者も多いので、
私の方から動いた方がたくさんの患者を診察できますし、
自分自身の体の調子が良いです。
――健康のために触診しよう! と。
そう。そして、積極的に運動指導しよう! と(笑)。
運動指導すると自分も体を動かしますから。
両手のひらを外に向けて両肘を曲げて
手のひらを肩の高さに胸を張ってください。
できるだけ肩甲骨を近づける感じでー
そのまま左後方に左ひじを先に上半身を捻ってゆきましょう。
正面に戻って今度は右に
次は手を組んで、両手のひらを上に向けて、
ゆっくりと両手を挙げて、天井を見上げましょう。
背筋が伸びたら、顔を正面に戻して、ゆっくりと左に、
広背筋、胸の横を伸ばすように倒します。
横が伸びたら同じ要領で逆に倒します。)
ドクターも実践できる「スマホ首」解消
東京医大・遠藤健司氏、東大病院・上原浩介氏に聞く―Vol. 3
時流2019年7月16日 (火)配信
診療や調べ物、論文執筆などで

長時間動かずにいて、
同様の症状が出てしまったドクターにもお勧めだという。
(聞き手・まとめ:m3.com編集部・小島領平)
首をマッサージしても効果は2、3割
――text neckの症状に対して何をするとよいのでしょうか。
突発的な痛み以外は薬物治療が効かない
ケースがほとんどなので、
「肩甲骨はがし」をお勧めします。
『両肘を肩の高さから徐々に上げていき、
限界になったらゆっくりと後ろに引いてください。
肩甲骨を上から押し込んでいく感覚で』。
これを5回行うと、肩の可動域が広がります。
肩を外転する動作は、
肩関節と肩甲骨の横の動きと、
肩甲上腕運動が2:1の割合で動いているのですが、
肩甲骨は普段動かさないので
肋骨に癒着してしまいます。
それを“はがす”のがこの運動です。
首を支えている筋肉の7、8割は
肩甲骨と上腕から来ているので、
いくら首を回しても、
2、3割しか動かしたことになりません。
だから、首をボキボキ鳴らすほど動かしても
いまいちすっきりしないのです。
また、強いマッサージ、肩たたきなどは筋損傷を引き起こし、
それが瘢痕化して血流が悪くなると硬結ができてしまい、
強く指圧しても気持ちよさを感じなくなってしまいます。
「肩甲骨はがし」のような運動は、
体幹の深部にあるコアマッスルが付いている骨を動かし、
筋膜(ファスシア)、筋腹を
たくさん動かすことで血流が良くなり、
筋緊張が緩和されます。
おまけに姿勢も良くなります。
――愁訴があるものの
X線などに異常が認められない場合、
単にNSAIDの貼付剤などを処方するだけでなく、
こうした体操の指導もすれば患者の満足度が高まりそうです。
そうですね。
自律神経による愁訴の発生機序
を医学的にきちんと説明した上でならば、
患者は疎外感を味わわずに済むでしょう。
ただし、「肩甲骨はがし」は肩の疾患がある人は、
悪化させてしまうリスクがあるため、注意が必要です。
――開業医の間で盛んに行われているエコーガイド下の筋膜リリースはいかがでしょうか。
エコーで確認しながら、
筋膜と筋膜の間に生理食塩液(生食)を注入
して筋膜をはがし、可動性を高める治療法です。
局所に鎮痛薬を注射するトリガーブロックとともに、
頸部痛に対して筋膜間に注入して
筋肉の滑動が改善することを目的に行っています。
論文化されていないので
エビデンス的に確立されていませんが、
生食を使うので材料費がかからず、
エコーを見ることで正確に注入することができるので、
医療側に人気の治療法です。
ただ、姿勢改善、疼痛改善の効果はあるものの
一過性のことも多く、
『慢性痛』ならばやはり運動をすることが大切であると思います。
ため息も重要な対処法
――ほかに対処法はありますか?
深呼吸、腹式呼吸が勧められます。
腹式呼吸をすることで横隔膜が上下運動するのですが、
横隔膜は自律神経の密集地帯。
吐く息を意識的にゆっくりとする
と自律神経が刺激されて副交感神経が優位になり、
リラックスするのです。
睡眠中の呼吸がずばりそうですね。
――私はよく、仕事が詰まるとため息をついてしまうのですが、
それにもリラックス効果があると。
そう、腹式呼吸と一緒、
ため息も体にとって重要なのです。
例えば、ご家庭で奥さんもしくは旦那さん
がため息をついていたら要注意です。
交感神経が優位になって、攻撃的になっている状態ですね。
手足の冷えや血圧が上がっていたら可能性が高いでしょう。
ただ、ここで「ストレスがたまっているよ」と忠告すると、
「誰のせいでストレスがたまっていると思っているの!!」
とますます交感神経を刺激してしまいます。
あくまで、相手を心配して
「リラックスして手足を温めるなど、
副交感神経を高めた方が体にいいよ」
と優しく話すことが大切です(笑)。
スマホは真ん中に掲げない
――携帯デバイスを使う際の注意点は?
デバイスを片手で持って肘を浮かし、
顔の正面で見たり操作したりする姿勢
が最も良くありません。
デバイスを正中線上には掲げず、
持っている方の腕側にずらし、
そちらの肘を反対側の手で持つ姿勢にすると、
肩の筋緊張が全然違います。
また、パソコンも含めて
やはり不動化が良くありません。
30分に一度は休憩を取り、
「肩甲骨はがし」などの運動をすることを勧めます。
どんなに良い姿勢だとしても、
同じ体勢を続けていたら
体の下の方に水分がたまってしまいます。
これは、手術後の患者も同様で、
早期に動かした方が
その後の痛みが少ないとされています。
長い時間、同じ姿勢でいると
体がむくんでしまうからです。
姿勢も大切ですが、動かすこと、
「不動化」の排除はとても重要です。
――ドクターも診察中、不動になる方がいそうです。
ありますね。
ずっと机に座ってカルテを入力していたら、
あるいは診療後に、急に姿勢を変えて調べ物をしていたら、
首や肩の不調が出ることがあります。
私は予防のため、臨床では診察室で動くようにしています。
整形外科は動けない患者も多いので、
私の方から動いた方がたくさんの患者を診察できますし、
自分自身の体の調子が良いです。
――健康のために触診しよう! と。
そう。そして、積極的に運動指導しよう! と(笑)。
運動指導すると自分も体を動かしますから。
A8からのメルマガ希望
2019年08月12日
熱中症対策ー初期治療
急に来た真夏
日本に四季がなくなり、夏、夏、夏、冬
熱中症の死者、1週間で57人...搬送1万8千人〔読売新聞〕
2019年08月07日 15:39
総務省消防庁は6日、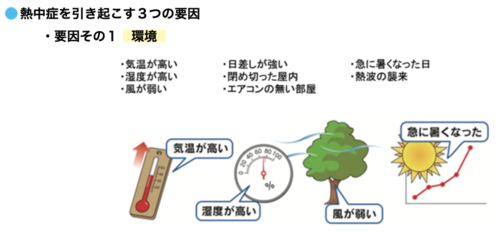
7月29日〜8月4日の1週間
に熱中症で救急搬送された
人が全国で1万8347人に
上り、このうち24都道府県で57人が死亡したと発表
した。いずれも速報値。
前週(7月22〜28日)は
搬送者5664人、死者11人
で、大幅に増えた。
最高気温が35度以上の
猛暑日が各地で観測されて
おり、同庁が警戒を呼びかけている。
1週間の搬送者数は今年最多。
重症者は729人に上り、
搬送者のうち65歳以上は9963人(54.3%)だった。
都道府県別では東京都が最も多い1857人で、
愛知県1342人、埼玉県1307人と続いた。
熱中症ー40℃のお湯の霧吹き、扇風機、
シャーベット状の氷で鼠径部を冷やす!
古典的熱射病は体温調節不良の小児、
高齢者で多く薬剤(β遮断薬、抗コリン薬など)に注意
現在、世界的に気温が上昇して熱波が襲い
また、都市のヒート・アイランド化が進行しています。
天災による死亡は熱波が一番多いのです。
現在、古典的熱射病で多いのは高齢者と、
夏に車に閉じ込められた小児です。
運動時でなく、
「熱波(heat waves)時に薬を処方されている慢性疾患の高齢者」
で多い。
高齢者は体温調節が不十分で
高齢者の熱射病の死亡率は50%を超えます。
古典的熱射病は発汗がないことが多く、
中枢神経症状を呈し呼吸性アルカローシスが多く、
また横紋筋融解はまれです。
皮膚は末梢が拡張していれば赤いし、
血管の虚脱があれば青白くなります。
以前、近くの観光ホテルのサウナで
倒れていた方が搬入されました。
昏睡、体温42℃でしたが
確かに発汗はありませんでした。
即座に冷却を始めましたが亡くなられました。
思春期前の小児(prepubertal children)も
古典的熱射病のリスク群です。
小児は体表面積/体積の比が大きく熱を体外から吸収しやすく、
また体温調節機能が不十分で
効率的な熱伝導ができずに蓄熱します。
また発汗が少なく熱放散が少ないとのことです。
小児の熱による死亡は
特に車内に閉じ込められたときで
数時間以内に死亡することがあります。
労作性熱中症(exertional heatstroke)は
健康成人で激しいスポーツで起こります。
思春期以後の活動的な人に多く季節は関係ありません。
熱産生が放散を上回るのです。
1984年ロサンゼルス・オリンピックで
初めて女子マラソンが採用されました。
世界中が息を呑んだ、
スイスのGabriela Andersen Schiess選手
の鬼気迫るゴールシーンです。
もう35年も前の映像ですが、
今でも強烈に瞼に焼き付いています。
彼女はゴール直前の給水所での給水に失敗しました。
また当日ロサンゼルスは気温32℃でした。
労作性+運動性の熱中症、脱水
でもうろうとしながらのゴールでした。
医師が駆け寄り手をかけよう
としますが彼女は拒否します。
手をかけた瞬間、
彼女は失格となるからです。
医師は、彼女が汗をかいていた
ことからまだ余力があると判断しました。
彼女はゴールと同時に倒れ込みました
が2時間後には完全回復したとのことです。
44人中37位でした。
労作性熱射病は
周囲環境が高温でなくても
運動により最初の60分で
起こることもあります。
コーチや周囲の期待に応えて
限界以上の運動を行うことが
リスク因子です。
アルコールや薬乱用などは
音楽祭でのエネルギッシュな
音楽とともに誘因になります。
ただ労作性熱中症では、
治療が即座に始められる
ことが多く死亡率は低い(5%以下)そうです。
冷却は40℃水をスプレー+扇風機、
シャーベット状氷を頸・腋下・鼠径に、
38℃で中止。
治療は対症、保存的です。
熱射病の治療は冷却
と臓器機能の維持に尽きます。
スプレーで40℃のぬるま湯を全身にかけて扇風機、
シャーベット状の氷を頸部、腋下、鼠径に当てます。
冷水を皮膚に散布して
扇風機を使うと皮膚血管収縮と震え(shivering)
を起こしますのでやってはなりません。
しかし現場ではぬるま湯なんてない
でしょうから25〜30℃の水でも仕方がありません。
中枢神経症状の回復があれば予後良好です。
熱射病の20%で脳障害が残り死亡率は高いのです。
【参考文献】
熱射病(heat stroke)総説
N Engl J Med(2019; 380: 2449-2459)
日本に四季がなくなり、夏、夏、夏、冬
熱中症の死者、1週間で57人...搬送1万8千人〔読売新聞〕
2019年08月07日 15:39
総務省消防庁は6日、





7月29日〜8月4日の1週間
に熱中症で救急搬送された
人が全国で1万8347人に
上り、このうち24都道府県で57人が死亡したと発表
した。いずれも速報値。
前週(7月22〜28日)は
搬送者5664人、死者11人
で、大幅に増えた。
最高気温が35度以上の
猛暑日が各地で観測されて
おり、同庁が警戒を呼びかけている。
1週間の搬送者数は今年最多。
重症者は729人に上り、
搬送者のうち65歳以上は9963人(54.3%)だった。
都道府県別では東京都が最も多い1857人で、
愛知県1342人、埼玉県1307人と続いた。
熱中症ー40℃のお湯の霧吹き、扇風機、
シャーベット状の氷で鼠径部を冷やす!
古典的熱射病は体温調節不良の小児、
高齢者で多く薬剤(β遮断薬、抗コリン薬など)に注意
現在、世界的に気温が上昇して熱波が襲い
また、都市のヒート・アイランド化が進行しています。
天災による死亡は熱波が一番多いのです。
現在、古典的熱射病で多いのは高齢者と、
夏に車に閉じ込められた小児です。
運動時でなく、
「熱波(heat waves)時に薬を処方されている慢性疾患の高齢者」
で多い。
高齢者は体温調節が不十分で
高齢者の熱射病の死亡率は50%を超えます。
古典的熱射病は発汗がないことが多く、
中枢神経症状を呈し呼吸性アルカローシスが多く、
また横紋筋融解はまれです。
皮膚は末梢が拡張していれば赤いし、
血管の虚脱があれば青白くなります。
以前、近くの観光ホテルのサウナで
倒れていた方が搬入されました。
昏睡、体温42℃でしたが
確かに発汗はありませんでした。
即座に冷却を始めましたが亡くなられました。
思春期前の小児(prepubertal children)も
古典的熱射病のリスク群です。
小児は体表面積/体積の比が大きく熱を体外から吸収しやすく、
また体温調節機能が不十分で
効率的な熱伝導ができずに蓄熱します。
また発汗が少なく熱放散が少ないとのことです。
小児の熱による死亡は
特に車内に閉じ込められたときで
数時間以内に死亡することがあります。
労作性熱中症(exertional heatstroke)は
健康成人で激しいスポーツで起こります。
思春期以後の活動的な人に多く季節は関係ありません。
熱産生が放散を上回るのです。
1984年ロサンゼルス・オリンピックで
初めて女子マラソンが採用されました。
世界中が息を呑んだ、
スイスのGabriela Andersen Schiess選手
の鬼気迫るゴールシーンです。
もう35年も前の映像ですが、
今でも強烈に瞼に焼き付いています。
彼女はゴール直前の給水所での給水に失敗しました。
また当日ロサンゼルスは気温32℃でした。
労作性+運動性の熱中症、脱水
でもうろうとしながらのゴールでした。
医師が駆け寄り手をかけよう
としますが彼女は拒否します。
手をかけた瞬間、
彼女は失格となるからです。
医師は、彼女が汗をかいていた
ことからまだ余力があると判断しました。
彼女はゴールと同時に倒れ込みました
が2時間後には完全回復したとのことです。
44人中37位でした。
労作性熱射病は
周囲環境が高温でなくても
運動により最初の60分で
起こることもあります。
コーチや周囲の期待に応えて
限界以上の運動を行うことが
リスク因子です。
アルコールや薬乱用などは
音楽祭でのエネルギッシュな
音楽とともに誘因になります。
ただ労作性熱中症では、
治療が即座に始められる
ことが多く死亡率は低い(5%以下)そうです。
冷却は40℃水をスプレー+扇風機、
シャーベット状氷を頸・腋下・鼠径に、
38℃で中止。
治療は対症、保存的です。
熱射病の治療は冷却
と臓器機能の維持に尽きます。
スプレーで40℃のぬるま湯を全身にかけて扇風機、
シャーベット状の氷を頸部、腋下、鼠径に当てます。
冷水を皮膚に散布して
扇風機を使うと皮膚血管収縮と震え(shivering)
を起こしますのでやってはなりません。
しかし現場ではぬるま湯なんてない
でしょうから25〜30℃の水でも仕方がありません。
中枢神経症状の回復があれば予後良好です。
熱射病の20%で脳障害が残り死亡率は高いのです。
【参考文献】
熱射病(heat stroke)総説
N Engl J Med(2019; 380: 2449-2459)
A8からのメルマガ希望
2019年08月07日
水分摂取と各飲料水の糖質比較
水分摂取と各飲料水の糖分について
【実践型!食事指導スライド】公開日:2018/07/04
水分摂取と各飲料水の糖質比較
これからの時期、水分摂取を意識することが増え、
ペットボトルを購入する機会も多くなりますが、
ここに水分摂取の落とし穴があります。
1日の水分摂取量の目安として、
水分制限がない場合は約1.5〜2.0Lといわれています。
これは、コップ1杯を200mLと換算して、8〜10杯ほどです。
水分には、
「酸素や栄養素を運ぶ働き」
「老廃物を排泄する働き」
「血液を循環させる働き」
「汗として体温を調整する働き」
「体液の性状を一定に保つ働き」
など多くの働きがあります。
朝、起きがけの1杯から始め、こまめな水分摂取が必要です。
夏の時期、
「電解質の多いスポーツドリンクを飲んだほうが良い」
と考えている糖尿病患者さんなどが、
無意識下で清涼飲料水による
糖分の過剰摂取で高血糖や
清涼飲料水ケトーシスを引き起こすケースもあります。
大手2社のスポーツドリンク(ペットボトル500mL)で
清涼飲料水の糖質を比較した場合、
A社は23.5g(94kcalご飯茶碗6分目)、B社は31g(124kcal同3/4杯)でした。
これを1本3gのスティックシュガーで換算すると、
A社は約8本分、B社は約10本分に相当します。
また、最近では、水と間違えてしまうような
清涼飲料水もあります。
これでは、水分を摂取しているつもりで、
糖質を大量に摂取してしまうことになります。
飲料に入っている糖分の問題点は、もう1つあります。
裏の表示を見ると
「果糖ぶどう糖液糖」
「果糖 砂糖」などの表記があります。
果糖(フルクトース)や
ブドウ糖(グルコース)は
単糖類に分類され、
それ以上加水分解されない糖のため、
体内に入るとすぐに腸管から吸収されます。
また、液糖であることでより吸収がされやすくなります。
吸収された糖は、血糖値の急上昇へつながるため、
血糖コントロールへの影響、糖化など、
生活習慣病のリスクが高くなります。
(20年ぐらい前、
中高校生の間にペットボトル症候群といって、
糖尿病発病が増加しました)
また、果糖は、内臓肥満やメタボへの影響が強く、
米国・カリフォルニア大学デービス校のStanhope氏らは
「ヒトにエネルギー比25%のフルクトースを
10週間摂取させると、
内臓脂肪の増加、脂質代謝異常、
インスリン抵抗性の発症が引き起こされる」
と報告しています1)。
さらに、フルクトースはグレリンの抑制作用がなく、
満腹中枢にも働かないため、
その点においても肥満を助長させる大きな要因となります。
空調のきいた室内にいることが多い、
運動などをあまりしないなど、
大量に汗をかくような環境ではない方や、
食事がきちんと食べられている方は、
食事から塩やミネラルが摂れるので、
水、お茶、麦茶(ミネラル含有)などを中心に
水分を摂取してもらいましょう。
まずは清涼飲料水の糖質量の多さを認識してもらうこと、
清涼飲料水に多く含まれる
果糖摂取のリスクを患者さんに認識してもらうことが大切です。
飲み物を買う際には、
原材料名が記載されたラベルの確認を
習慣にするよう伝えることもお勧めします。
参考文献:1) Stanhope KL, et al. J Clin Invest. 2009;119:1322-1334.
浅野 まみこ ( あさの まみこ ) 氏
株式会社エビータ代表取締役・管理栄養士 食生活コンサルタント
[略歴]
総合病院、女性クリニック、企業カウンセリングにて
1万8,000人以上の栄養相談を実施。
その経験を生かし、企業のコンサルティング、レシピ開発など多方面で活躍中。
年間100時間以上の講演を行い、全国をとび回っている。
NHKおはよう日本、TBS「名医のTHE太鼓判」をはじめ、
フジテレビ「ダイバイヤー」の準レギュラーを務めるなど、
メディアや雑誌に多数出演。
飲食店や大手食品会社のヘルシー商品の考案や、
駅弁やコンビニ商品のプロデュースを担当。
「食生活が楽しいと人生が100倍楽しい!」
をモットーに活動をしている。
420名以上の隊員が所属する「栄養士戦隊☆」を主催、
隊長を務める。
夕刊フジ「きょうから実践 外食・コンビニ健康法」
を毎週水曜に連載中。
新著:『血糖値を下げる夜9時からの遅ごはん』(誠文堂新光社)
『「コンビニ食・外食」で健康になる方法』(草思社)
ホームページ:http://e-vita.jp/
公式ブログ:http://ameblo.jp/evita/
【実践型!食事指導スライド】公開日:2018/07/04
水分摂取と各飲料水の糖質比較
これからの時期、水分摂取を意識することが増え、
ペットボトルを購入する機会も多くなりますが、
ここに水分摂取の落とし穴があります。
1日の水分摂取量の目安として、
水分制限がない場合は約1.5〜2.0Lといわれています。
これは、コップ1杯を200mLと換算して、8〜10杯ほどです。
水分には、
「酸素や栄養素を運ぶ働き」
「老廃物を排泄する働き」
「血液を循環させる働き」
「汗として体温を調整する働き」
「体液の性状を一定に保つ働き」
など多くの働きがあります。
朝、起きがけの1杯から始め、こまめな水分摂取が必要です。
夏の時期、
「電解質の多いスポーツドリンクを飲んだほうが良い」
と考えている糖尿病患者さんなどが、
無意識下で清涼飲料水による
糖分の過剰摂取で高血糖や
清涼飲料水ケトーシスを引き起こすケースもあります。
大手2社のスポーツドリンク(ペットボトル500mL)で

清涼飲料水の糖質を比較した場合、
A社は23.5g(94kcalご飯茶碗6分目)、B社は31g(124kcal同3/4杯)でした。
これを1本3gのスティックシュガーで換算すると、
A社は約8本分、B社は約10本分に相当します。
また、最近では、水と間違えてしまうような
清涼飲料水もあります。
これでは、水分を摂取しているつもりで、
糖質を大量に摂取してしまうことになります。
飲料に入っている糖分の問題点は、もう1つあります。
裏の表示を見ると
「果糖ぶどう糖液糖」
「果糖 砂糖」などの表記があります。
果糖(フルクトース)や
ブドウ糖(グルコース)は
単糖類に分類され、
それ以上加水分解されない糖のため、
体内に入るとすぐに腸管から吸収されます。
また、液糖であることでより吸収がされやすくなります。
吸収された糖は、血糖値の急上昇へつながるため、
血糖コントロールへの影響、糖化など、
生活習慣病のリスクが高くなります。
(20年ぐらい前、
中高校生の間にペットボトル症候群といって、
糖尿病発病が増加しました)
また、果糖は、内臓肥満やメタボへの影響が強く、
米国・カリフォルニア大学デービス校のStanhope氏らは
「ヒトにエネルギー比25%のフルクトースを
10週間摂取させると、
内臓脂肪の増加、脂質代謝異常、
インスリン抵抗性の発症が引き起こされる」
と報告しています1)。
さらに、フルクトースはグレリンの抑制作用がなく、
満腹中枢にも働かないため、
その点においても肥満を助長させる大きな要因となります。
空調のきいた室内にいることが多い、
運動などをあまりしないなど、
大量に汗をかくような環境ではない方や、
食事がきちんと食べられている方は、
食事から塩やミネラルが摂れるので、
水、お茶、麦茶(ミネラル含有)などを中心に
水分を摂取してもらいましょう。
まずは清涼飲料水の糖質量の多さを認識してもらうこと、
清涼飲料水に多く含まれる
果糖摂取のリスクを患者さんに認識してもらうことが大切です。
飲み物を買う際には、
原材料名が記載されたラベルの確認を
習慣にするよう伝えることもお勧めします。
参考文献:1) Stanhope KL, et al. J Clin Invest. 2009;119:1322-1334.
浅野 まみこ ( あさの まみこ ) 氏
株式会社エビータ代表取締役・管理栄養士 食生活コンサルタント
[略歴]
総合病院、女性クリニック、企業カウンセリングにて
1万8,000人以上の栄養相談を実施。
その経験を生かし、企業のコンサルティング、レシピ開発など多方面で活躍中。
年間100時間以上の講演を行い、全国をとび回っている。
NHKおはよう日本、TBS「名医のTHE太鼓判」をはじめ、
フジテレビ「ダイバイヤー」の準レギュラーを務めるなど、
メディアや雑誌に多数出演。
飲食店や大手食品会社のヘルシー商品の考案や、
駅弁やコンビニ商品のプロデュースを担当。
「食生活が楽しいと人生が100倍楽しい!」
をモットーに活動をしている。
420名以上の隊員が所属する「栄養士戦隊☆」を主催、
隊長を務める。
夕刊フジ「きょうから実践 外食・コンビニ健康法」
を毎週水曜に連載中。
新著:『血糖値を下げる夜9時からの遅ごはん』(誠文堂新光社)
『「コンビニ食・外食」で健康になる方法』(草思社)
ホームページ:http://e-vita.jp/
公式ブログ:http://ameblo.jp/evita/
A8からのメルマガ希望
2019年08月06日
覚えておきたい熱中症の基本事項 【救急診療の基礎知識】
(本格的な熱中症のシーズンに突入しました。
下記 記事を一部省略、順番を変えて載せいています)
覚えておきたい熱中症の基本事項
【救急診療の基礎知識】
ケアネット
坂本 壮 ( さかもと そう ) 氏
国保旭中央病院 救命救急科
西伊豆健育会病院 内科
『本当に熱中症か?!』
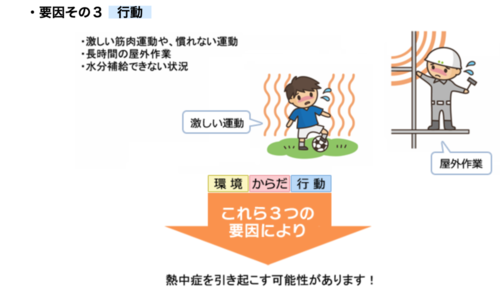
熱中症は環境因子だけでも十分起こりえますが、
普段であれば自己対応(環境を変える、水分・塩分を摂取する)
ができずに発生した可能性があります。
つまり、熱中症に陥った原因をきちんと検索する必要があります。
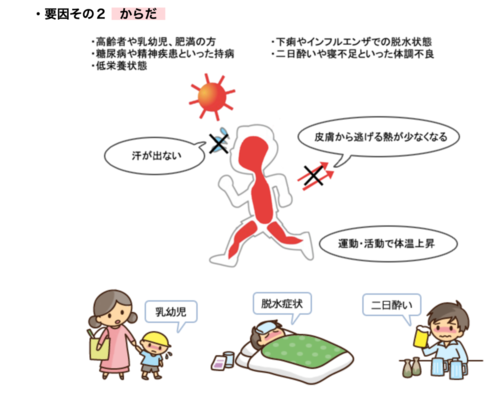
とくに非労作性熱中症
(運動・労作業と関係のない、高齢者に多い熱中症です)
の場合には、
尿路感染症や肺炎などの感染症などが
引き金となっているかもしれません。
また、薬剤やクリーゼなども熱中症様症状をとることがあります。
これらの鑑別は病歴をきちんと把握すればおおよそ可能です。
明らかに部屋が暑かった、
当日の朝までは普段どおりであった
などの病歴がわかれば、
感染症や薬剤の影響は考えづらいでしょう。
それに対して、数日前から体調の変化があった場合には、
感染症などの影響も考え対応する必要があります。
初期対応としては以下の2点を意識し、速やかに対応しましょう。
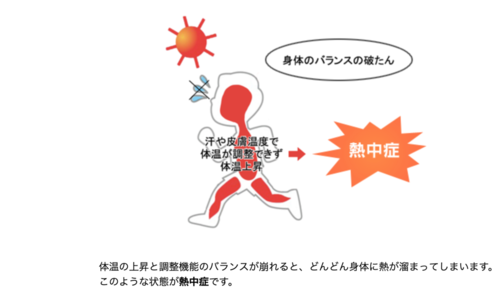
(1)目標体温
深部体温*が39℃を超える高体温の持続は予後不良因子であり、
38℃台になるまでは積極的な冷却処置を行いましょう。
*深部体温
中枢温を正確に反映する部位は腋窩温でも皮膚温でもありません。
最も好ましいのは深部体温(膀胱温、直腸温、食道温)です。
救急外来など初療時には、
直腸温を測定するか、
温度センサー付きバルーンカテーテルを利用し、
膀胱温を測定します。
健康な人の体温の平均値は、腋窩温36.4℃に対して
直腸温37.5℃と約1℃異なると言われていますが、
高体温で発汗している場合や測定方法によって、
腋窩温や皮膚温は容易に変化します
(正しく測定できません)。
熱中症、とくに重症度が高いと判断した症例では、
深部体温を測定する意識をもちましょう。
(2)冷却方法
体表冷却法が一般的です。気化熱を利用します。
ぬるま湯(40〜45℃)を霧吹きを用いて体表にかけ、扇風機などで扇ぎます。
熱中症の予防
熱中症は予防可能です。
起こしてしまった人へは、
治療だけでなく正しい熱中症の知識、
そして周囲の方への啓発・指導を含め、
ポイントを絞って熱中症を起こさないために必要なことを伝えましょう。
「また熱中症の患者か!?」と思うのではなく、
チャンスだと思い、再発予防に努めましょう。
『熱中症の基本的事項を伝授』
熱中症の初期症状、非労作性熱中症に関して伝えましょう。
症状が熱中症によるものであることを
知っておかないと対応できません。
また、熱中症は屋外で起こるものと思っていると、
非労作性熱中症に陥ります。
高齢の方からは
「風通しがいいのでクーラーは使用していません(設置していません)」、
「クーラーは嫌いでね」という台詞をよく聞きますが、
必要性をきちんと説明し、理解してもらうことが大切です。
●熱中症の発生リスク評価を伝授
猛暑が続いていますが、
どの程度危険なのかを認識しなければ、
「大丈夫だろう」と軽視してしまいます。
朝のニュースをテレビやスマホで確認するのもよいですが、
暑さ指数(Wet Bulb Globe Temperature:WBGT)
を確認する癖をもっておきましょう。
熱中症の発生に関与する因子は気温だけではなく、
湿度、風速、日射輻射です。
とくに湿度は大きく影響し、
これらを実際に計測し算出して出てきた数値がWBGTです。
細かなことは割愛しますが、WBGT>28℃になると
熱中症が急増し危険と判断します(表)。
●環境省の熱中症予防情報を伝授
環境省熱中症予防情報サイトでは、
WBGT(暑さ指数)を都道府県、地点別に確認できます。
3日間の予測も併せて確認できるため、
熱中症を予防する立場にある学校の教師や職場の管理者は
必ず確認しておく必要があります。
朝のニュースなどで危険性は日々報道されていますが、
それでもなお発生しているのが熱中症です。
願わくは、自ら確認し意識しておくことが必要と考えます。
「熱中症の危険がある」ということを
事前に意識して対応すれば、
体調の変化に対する対応も迅速に行えるでしょう。
●熱中症? と思った際の対応を伝授
こむら返りや
頭痛、倦怠感などを自覚し、
環境因子から熱中症?
と判断した場合には、
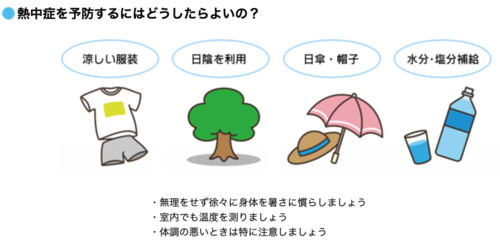
速やかに環境を改善し
(日陰や店舗内など涼しい場所へ移動)、
水分だけでなく塩分を摂取するように勧めましょう。
症状が改善しない場合や、
自身で水分・塩分の摂取が困難な場合には、
時間経過で改善することも多いですが、
症状の増悪、
一人暮らしで経過を診ることができる家族がいない場合には、
病院へ受診するように指示したほうがよいでしょう。
屋内外のリスクを見極め夏を過ごす
7月は熱中症予防強化月間の重点取組期間です
(厚生労働省「STOP!熱中症 クールワークキャンペーン」)。
今年は梅雨明けが遅く、
いきなり真夏日に突入したので、
慣れの期間がありませんでした。
まだまだ暑い日が続きます。
日頃の体調管理を行いつつ、
屋外でのスポーツや作業をする場合には、
リスクを評価し、予防に努め、
屋内で過ごす場合には、
温度・湿度を意識した環境の設定を行い、
夏を乗り切りましょう!
参考文献
1)日本救急医学会熱中症に関する委員会.
熱中症の実態調査-日本救急医学会Heatstroke STUDY 2012最終報告-.
日救急医会誌. 2014;25:846-862.
下記 記事を一部省略、順番を変えて載せいています)
覚えておきたい熱中症の基本事項
【救急診療の基礎知識】
ケアネット
坂本 壮 ( さかもと そう ) 氏
国保旭中央病院 救命救急科
西伊豆健育会病院 内科
『本当に熱中症か?!』
熱中症は環境因子だけでも十分起こりえますが、
普段であれば自己対応(環境を変える、水分・塩分を摂取する)
ができずに発生した可能性があります。
つまり、熱中症に陥った原因をきちんと検索する必要があります。
とくに非労作性熱中症
(運動・労作業と関係のない、高齢者に多い熱中症です)
の場合には、
尿路感染症や肺炎などの感染症などが
引き金となっているかもしれません。
また、薬剤やクリーゼなども熱中症様症状をとることがあります。
これらの鑑別は病歴をきちんと把握すればおおよそ可能です。
明らかに部屋が暑かった、
当日の朝までは普段どおりであった
などの病歴がわかれば、
感染症や薬剤の影響は考えづらいでしょう。
それに対して、数日前から体調の変化があった場合には、
感染症などの影響も考え対応する必要があります。
初期対応としては以下の2点を意識し、速やかに対応しましょう。
(1)目標体温
深部体温*が39℃を超える高体温の持続は予後不良因子であり、
38℃台になるまでは積極的な冷却処置を行いましょう。
*深部体温
中枢温を正確に反映する部位は腋窩温でも皮膚温でもありません。
最も好ましいのは深部体温(膀胱温、直腸温、食道温)です。
救急外来など初療時には、
直腸温を測定するか、
温度センサー付きバルーンカテーテルを利用し、
膀胱温を測定します。
健康な人の体温の平均値は、腋窩温36.4℃に対して
直腸温37.5℃と約1℃異なると言われていますが、
高体温で発汗している場合や測定方法によって、
腋窩温や皮膚温は容易に変化します
(正しく測定できません)。
熱中症、とくに重症度が高いと判断した症例では、
深部体温を測定する意識をもちましょう。
(2)冷却方法
体表冷却法が一般的です。気化熱を利用します。
ぬるま湯(40〜45℃)を霧吹きを用いて体表にかけ、扇風機などで扇ぎます。
熱中症の予防
熱中症は予防可能です。
起こしてしまった人へは、
治療だけでなく正しい熱中症の知識、
そして周囲の方への啓発・指導を含め、
ポイントを絞って熱中症を起こさないために必要なことを伝えましょう。
「また熱中症の患者か!?」と思うのではなく、
チャンスだと思い、再発予防に努めましょう。
『熱中症の基本的事項を伝授』
熱中症の初期症状、非労作性熱中症に関して伝えましょう。
症状が熱中症によるものであることを
知っておかないと対応できません。
また、熱中症は屋外で起こるものと思っていると、
非労作性熱中症に陥ります。
高齢の方からは
「風通しがいいのでクーラーは使用していません(設置していません)」、
「クーラーは嫌いでね」という台詞をよく聞きますが、
必要性をきちんと説明し、理解してもらうことが大切です。
●熱中症の発生リスク評価を伝授

猛暑が続いていますが、
どの程度危険なのかを認識しなければ、
「大丈夫だろう」と軽視してしまいます。
朝のニュースをテレビやスマホで確認するのもよいですが、
暑さ指数(Wet Bulb Globe Temperature:WBGT)
を確認する癖をもっておきましょう。
熱中症の発生に関与する因子は気温だけではなく、
湿度、風速、日射輻射です。
とくに湿度は大きく影響し、
これらを実際に計測し算出して出てきた数値がWBGTです。
細かなことは割愛しますが、WBGT>28℃になると
熱中症が急増し危険と判断します(表)。
●環境省の熱中症予防情報を伝授
環境省熱中症予防情報サイトでは、
WBGT(暑さ指数)を都道府県、地点別に確認できます。
3日間の予測も併せて確認できるため、
熱中症を予防する立場にある学校の教師や職場の管理者は
必ず確認しておく必要があります。
朝のニュースなどで危険性は日々報道されていますが、
それでもなお発生しているのが熱中症です。
願わくは、自ら確認し意識しておくことが必要と考えます。
「熱中症の危険がある」ということを
事前に意識して対応すれば、
体調の変化に対する対応も迅速に行えるでしょう。
●熱中症? と思った際の対応を伝授
こむら返りや
頭痛、倦怠感などを自覚し、
環境因子から熱中症?
と判断した場合には、
速やかに環境を改善し
(日陰や店舗内など涼しい場所へ移動)、
水分だけでなく塩分を摂取するように勧めましょう。
症状が改善しない場合や、
自身で水分・塩分の摂取が困難な場合には、
時間経過で改善することも多いですが、
症状の増悪、
一人暮らしで経過を診ることができる家族がいない場合には、
病院へ受診するように指示したほうがよいでしょう。
屋内外のリスクを見極め夏を過ごす
7月は熱中症予防強化月間の重点取組期間です
(厚生労働省「STOP!熱中症 クールワークキャンペーン」)。
今年は梅雨明けが遅く、
いきなり真夏日に突入したので、
慣れの期間がありませんでした。
まだまだ暑い日が続きます。
日頃の体調管理を行いつつ、
屋外でのスポーツや作業をする場合には、
リスクを評価し、予防に努め、
屋内で過ごす場合には、
温度・湿度を意識した環境の設定を行い、
夏を乗り切りましょう!
参考文献
1)日本救急医学会熱中症に関する委員会.
熱中症の実態調査-日本救急医学会Heatstroke STUDY 2012最終報告-.
日救急医会誌. 2014;25:846-862.
A8からのメルマガ希望
2019年08月04日
『のら犬にかまれた時は破傷風予防の注射は必要でしょうか?』
『のら犬にかまれた時は破傷風予防の注射は必要でしょうか?』
5年以内に破傷風を含んだワクチン、
つまりDPT3種混合《ジフテリア、百日咳、破傷風》や
4種混合《DPTとIPV(ポリオ)》を接種してあれば、
あえて今回追加する必要はありません。
咬傷時の破傷風トキソイドだけは保険適応がありますが、
DPT世代なら保険を使わないでDPTでの追加接種のほうが
百日咳の免疫を高められるのでより有効で安全です。
『破傷風予防が必要なのは1968年(昭和43年)以前に生まれた、
今年50歳以上の人のみです』ので間違えないでください。
その世代でも咬傷時の破傷風トキソイドは1回のみで、
1か月後にはDPTで追加するほうが有利です。
国内での咬傷なら狂犬病
ワクチンは通常不要です。
7歳未満はDPT,
それ以上はTdapという破傷風が多めに入ったDPTで1回接種します。
咬傷時の基準で
ハイリスクなら
抗破傷風グロブリン(テタガム)も初回に接種します。
あと、今後犬に咬まれないように
知らない犬が近づいてきたら大声を出さない、
急に走らない、目を合わさないなどの注意が必要です。
5年以内に破傷風を含んだワクチン、
つまりDPT3種混合《ジフテリア、百日咳、破傷風》や
4種混合《DPTとIPV(ポリオ)》を接種してあれば、
あえて今回追加する必要はありません。
咬傷時の破傷風トキソイドだけは保険適応がありますが、

DPT世代なら保険を使わないでDPTでの追加接種のほうが
百日咳の免疫を高められるのでより有効で安全です。
『破傷風予防が必要なのは1968年(昭和43年)以前に生まれた、
今年50歳以上の人のみです』ので間違えないでください。
その世代でも咬傷時の破傷風トキソイドは1回のみで、
1か月後にはDPTで追加するほうが有利です。
国内での咬傷なら狂犬病
ワクチンは通常不要です。
7歳未満はDPT,
それ以上はTdapという破傷風が多めに入ったDPTで1回接種します。
咬傷時の基準で
ハイリスクなら
抗破傷風グロブリン(テタガム)も初回に接種します。
あと、今後犬に咬まれないように
知らない犬が近づいてきたら大声を出さない、
急に走らない、目を合わさないなどの注意が必要です。
A8からのメルマガ希望
2019年08月02日
がん闘病の医師、死を覚悟し抱いた「後悔」
がん闘病の医師、死を覚悟し抱いた「後悔」
キャリア 2019年6月13日 (木) エムスリーキャリア
2006年に34歳で肺がんの手術を受けた
川崎幸病院放射線治療センター長の加藤大基先生。
闘病を通じて、
「仕事だけで死んでしまうのはもったいない」
と考えるようになったそうです。
がんになってから10年以上経過した
現在の仕事観や死生観についてお伺いしました。
検査結果を聞くまでの怖さ
ご自身が患者になってから、
患者さんへの向き合い方で変わったことなどはありますか。
私の場合、術後半年ごとにCTを撮る検査がありました。
がんの大きさは1.5cmくらいでそんなに大きくありませんでしたが、
比較的増殖能の高いタイプだったので、
術後3カ月くらいは再発の不安がずっとありました。
でも、再発するかどうかは誰にも分からないので、
その後は考えないようにしていたんです。
それでも検査前はものすごく緊張するんですよ。
もし再発していた場合、
主治医からそれを伝えられるのが怖かったので、
CTのあとすぐ画像を見られる状態にしてもらっていました。
まず自分で画像をじっくり見て、
再発がないことを確認してから受診していました。
受診時に「再発です」と言われることに対する、
自分なりの防御のようなものですね。
これを患者さんとの関係で普遍化すると、
検査を受けてから結果が出るまでの時間を
なるべく短くしてあげたいという思いに尽きます。
多くの患者さんは、検査の結果がどうだったかを知りたいので、
「体調はどうですか」という話から始めるのではなく、
患者さんが診察室に入ってきたら
まず「問題なかったです」
とお伝えするようになりましたね。
どのくらい生きられるかなんてわからない
病気を経験されて、医師として働く上での考え方の変化はありましたか。
当たり前ですが、闘病中は死がすごく近くなるわけです。
そうすると、仕事だけで死んでしまうのはもったいないと、
ワークライフバランスをもっと強く考えるようになりました。
もちろん仕事は一生懸命やりますが、
オーバーワークになることを避ける努力をしています。
もともと、ワークライフバランスを大切にしたい気持ちはありました。
医師は非効率なこと、
全く専門外のことをさせられることも含めて、
不必要な仕事が結構あると感じています。
がんになるまでは、そういうことも唯々諾々というか、
仕方がないと思いながらやっていました。
しかし病気を経験してからは、
必要でないことは上司に論理的に説明して、談判して、
なくしていく努力を続けることを積極的にやるようになったと感じます。
価値観も変わりましたか。
病気のせいなのか、年齢を重ねたせいなのかわかりませんが、
「自分が幸せに生きることが人生の最大の目的だ」という思いを、
より強く意識するようになったかもしれません。
闘病時は、病気が悪くなれば数年で死んでしまうかもしれない、
とも考えていました。
その経験から、物事を先延ばしにしていると
その先はないかもしれないという気持ちが強くなり、
さまざまなことの優先順位づけが非常に明確になりましたね。
放射線治療医は、がんの患者さんばかり診ます。
中には、若くして亡くなる方も少なくありません。
人生100年時代といえども、
どのくらい生きられるかなんて誰にもわからない。
そんな先のことを考えるより、
まず目の前の幸せをある程度確保して、
できることは前倒しにして取り組んだ方がいいのではないか、
と病気になってみて強く感じました。
同じように病気をされた医師や、
いま闘病中の医師に先生が声をかけるとしたら。
例えば、一口にがんといっても、
がん種やステージ、年齢が違えば
全く異なるものだと考えています。
同じがん種で同じようなステージで見つかった方になら、
自分の経験はある程度参考になるかもしれません。
しかし、違う臓器のがん、非常に進行した状態で見つかった人に
どのような言葉をかけるかといわれたら、
自分ががんを経験したからといって、
十把一絡げには決してできません。
私と同じように完治を目指す手術を受けて、
再発に対する不安を抱えている人の気持ちなら多少は分かりますが、
自分が安易にアドバイスできる立場にいるわけではないと、
自戒の意味をこめて思っています。
じっくり患者さんと向き合っていく
今後のキャリア、ワークライフバランスはどのようにお考えですか。
患者さんと向き合う時間が十分に取れない科や病院が少なくない中、
現職は比較的時間があるため、
じっくりと説明をすることができる環境にあります。
患者さんが希望されれば放射線治療のことに限らず、
病状や他科で出ている薬の話などについても、
しっかり話ができる医師でありたいですね。
偉くなりたい、研究成果を出したい
といった出世欲がそんなに強くないので、
患者さんのところに腰を据えてやっていきたいと考えています。
昔は有給休暇なんて使ったことがありませんでしたが、
最近は取得するようにして、
好きな史跡巡りの旅行などをして息抜きをしています。
そのような環境にあるので、
老後まで待たずに、
ワークライフバランスの実現を図れていると感じていますね。
今のように、自分に無理のないペースで働きながら、
患者さんのために良い医療提供をし続けていけたら、
これ以上のことはないと思っています。
加藤大基(かとう・だいき)
川崎幸病院放射線治療センター センター長
1999年東京大学医学部卒業後、同大医学部附属病院放射線科入局。
国立国際医療研究センター、癌研究会附属病院(現 がん研有明病院)等を経て、
2016年より川崎幸病院放射線治療センター副センター長、
2019年4月より現職。
2006年に肺腺癌(ステージⅠA)で左肺下葉切除術を受ける。
著書に『東大のがん治療医が癌になって』(ロハスメディア)。
キャリア 2019年6月13日 (木) エムスリーキャリア
2006年に34歳で肺がんの手術を受けた
川崎幸病院放射線治療センター長の加藤大基先生。

闘病を通じて、
「仕事だけで死んでしまうのはもったいない」
と考えるようになったそうです。
がんになってから10年以上経過した
現在の仕事観や死生観についてお伺いしました。
検査結果を聞くまでの怖さ
ご自身が患者になってから、
患者さんへの向き合い方で変わったことなどはありますか。
私の場合、術後半年ごとにCTを撮る検査がありました。
がんの大きさは1.5cmくらいでそんなに大きくありませんでしたが、
比較的増殖能の高いタイプだったので、
術後3カ月くらいは再発の不安がずっとありました。
でも、再発するかどうかは誰にも分からないので、
その後は考えないようにしていたんです。
それでも検査前はものすごく緊張するんですよ。
もし再発していた場合、
主治医からそれを伝えられるのが怖かったので、
CTのあとすぐ画像を見られる状態にしてもらっていました。
まず自分で画像をじっくり見て、
再発がないことを確認してから受診していました。
受診時に「再発です」と言われることに対する、
自分なりの防御のようなものですね。
これを患者さんとの関係で普遍化すると、
検査を受けてから結果が出るまでの時間を
なるべく短くしてあげたいという思いに尽きます。
多くの患者さんは、検査の結果がどうだったかを知りたいので、
「体調はどうですか」という話から始めるのではなく、
患者さんが診察室に入ってきたら
まず「問題なかったです」
とお伝えするようになりましたね。
どのくらい生きられるかなんてわからない
病気を経験されて、医師として働く上での考え方の変化はありましたか。
当たり前ですが、闘病中は死がすごく近くなるわけです。
そうすると、仕事だけで死んでしまうのはもったいないと、
ワークライフバランスをもっと強く考えるようになりました。
もちろん仕事は一生懸命やりますが、
オーバーワークになることを避ける努力をしています。
もともと、ワークライフバランスを大切にしたい気持ちはありました。
医師は非効率なこと、
全く専門外のことをさせられることも含めて、
不必要な仕事が結構あると感じています。
がんになるまでは、そういうことも唯々諾々というか、
仕方がないと思いながらやっていました。
しかし病気を経験してからは、
必要でないことは上司に論理的に説明して、談判して、
なくしていく努力を続けることを積極的にやるようになったと感じます。
価値観も変わりましたか。
病気のせいなのか、年齢を重ねたせいなのかわかりませんが、
「自分が幸せに生きることが人生の最大の目的だ」という思いを、
より強く意識するようになったかもしれません。
闘病時は、病気が悪くなれば数年で死んでしまうかもしれない、
とも考えていました。
その経験から、物事を先延ばしにしていると
その先はないかもしれないという気持ちが強くなり、
さまざまなことの優先順位づけが非常に明確になりましたね。
放射線治療医は、がんの患者さんばかり診ます。
中には、若くして亡くなる方も少なくありません。
人生100年時代といえども、
どのくらい生きられるかなんて誰にもわからない。
そんな先のことを考えるより、
まず目の前の幸せをある程度確保して、
できることは前倒しにして取り組んだ方がいいのではないか、
と病気になってみて強く感じました。
同じように病気をされた医師や、
いま闘病中の医師に先生が声をかけるとしたら。
例えば、一口にがんといっても、
がん種やステージ、年齢が違えば
全く異なるものだと考えています。
同じがん種で同じようなステージで見つかった方になら、
自分の経験はある程度参考になるかもしれません。
しかし、違う臓器のがん、非常に進行した状態で見つかった人に
どのような言葉をかけるかといわれたら、
自分ががんを経験したからといって、
十把一絡げには決してできません。
私と同じように完治を目指す手術を受けて、
再発に対する不安を抱えている人の気持ちなら多少は分かりますが、
自分が安易にアドバイスできる立場にいるわけではないと、
自戒の意味をこめて思っています。
じっくり患者さんと向き合っていく
今後のキャリア、ワークライフバランスはどのようにお考えですか。
患者さんと向き合う時間が十分に取れない科や病院が少なくない中、
現職は比較的時間があるため、
じっくりと説明をすることができる環境にあります。
患者さんが希望されれば放射線治療のことに限らず、
病状や他科で出ている薬の話などについても、
しっかり話ができる医師でありたいですね。
偉くなりたい、研究成果を出したい
といった出世欲がそんなに強くないので、
患者さんのところに腰を据えてやっていきたいと考えています。
昔は有給休暇なんて使ったことがありませんでしたが、
最近は取得するようにして、
好きな史跡巡りの旅行などをして息抜きをしています。
そのような環境にあるので、
老後まで待たずに、
ワークライフバランスの実現を図れていると感じていますね。
今のように、自分に無理のないペースで働きながら、
患者さんのために良い医療提供をし続けていけたら、
これ以上のことはないと思っています。
加藤大基(かとう・だいき)
川崎幸病院放射線治療センター センター長
1999年東京大学医学部卒業後、同大医学部附属病院放射線科入局。
国立国際医療研究センター、癌研究会附属病院(現 がん研有明病院)等を経て、
2016年より川崎幸病院放射線治療センター副センター長、
2019年4月より現職。
2006年に肺腺癌(ステージⅠA)で左肺下葉切除術を受ける。
著書に『東大のがん治療医が癌になって』(ロハスメディア)。
A8からのメルマガ希望
2019年07月29日
『夜間頻尿』は加齢に伴い増加する
『夜間頻尿』(臨床では就寝後2回尿意のため覚醒)は加齢に伴い増加する
(Urology 2006; 68: 560-564)、
主な原因は夜間多尿と
夜間の膀胱容量の低下。

前者は夕方からの水分の過剰摂取、下肢の液貯留
(運動不足)が就寝後還流されることで起こる。
後者に対して薬物治療法として、
抗コリン薬で膀胱容量を増大させたり、
睡眠薬で睡眠深度を深めるといったものがある
(前者は抗コリン剤が認知症を増悪させる可能性、
後者は薬物依存症、筋弛緩作用による転倒に伴う
大腿骨頚部骨折が危惧されるため推奨しない)。
非薬物療法としては、ウォーキングなどの運動で
発汗を促し、睡眠深度を深める方法が
取り入れられている。
北上中央病院(沖縄県)泌尿器科の菅谷公男氏らは、
前立腺肥大症に伴う夜間頻尿を有する患者を対象に、
夕方に30分程度のウォーキングを8週間継続した際の
治療効果を検証。
その結果、治療前に比べて夜間排尿回数が約2回減少
した(Biomed Res 2007; 28: 101-105)。
同様の患者に対して薬物療法を行った場合、
夜間排尿回数の減少は約1回程度にとどまるという。
泌尿器科を受診すると、”排尿日誌”なるものを
つけるように指導されます。
何時何十分に、おしっこをしたと記録をつけて
いきますが、水分を取った(食事も含めて)時間も
同時につけてみてください。
喉の乾きが出てから水分を取っていると、
遅れ遅れの水分補給になるので、夕から就寝前に
集中して水分を取っていることがわかります。
夜にめがけて水分を取っていれば、足に溜まった水分
(夕方、足がむくんでいませんか?)
が、横になって心臓と足の高さが同じになると
ようやく心臓に帰ってきて
だぶついている水分を腎臓がろ過を始め、
おしっこになって溜まってきます。
対策は二つです。
散歩などをして、第2の心臓であるふくらはぎを使って
足に溜まった血液を心臓に”能動的に”還流させる。
もう一つは、朝目覚めた時から、早め早めの水分摂取を心がけて
1日に必要な水分を早めに摂る習慣を、意識して身につける。
1日に最低1500mL は水分補給が必要になります。
暑いシーズンは、不感蒸泄(自分では意識せずに水分を奪われています)以外に、
汗として体表温度を下げるために(汗が蒸発するときに、気化熱として熱を奪っていきます)
水分が出ていきますので、
積極的な水分摂取が必要になります。
熱中症にかからないためにも、早めの水分補給に努められてください。
(Urology 2006; 68: 560-564)、
主な原因は夜間多尿と
夜間の膀胱容量の低下。

前者は夕方からの水分の過剰摂取、下肢の液貯留
(運動不足)が就寝後還流されることで起こる。
後者に対して薬物治療法として、
抗コリン薬で膀胱容量を増大させたり、
睡眠薬で睡眠深度を深めるといったものがある
(前者は抗コリン剤が認知症を増悪させる可能性、
後者は薬物依存症、筋弛緩作用による転倒に伴う
大腿骨頚部骨折が危惧されるため推奨しない)。
非薬物療法としては、ウォーキングなどの運動で
発汗を促し、睡眠深度を深める方法が
取り入れられている。
北上中央病院(沖縄県)泌尿器科の菅谷公男氏らは、
前立腺肥大症に伴う夜間頻尿を有する患者を対象に、
夕方に30分程度のウォーキングを8週間継続した際の
治療効果を検証。
その結果、治療前に比べて夜間排尿回数が約2回減少
した(Biomed Res 2007; 28: 101-105)。
同様の患者に対して薬物療法を行った場合、
夜間排尿回数の減少は約1回程度にとどまるという。
泌尿器科を受診すると、”排尿日誌”なるものを
つけるように指導されます。
何時何十分に、おしっこをしたと記録をつけて
いきますが、水分を取った(食事も含めて)時間も
同時につけてみてください。
喉の乾きが出てから水分を取っていると、
遅れ遅れの水分補給になるので、夕から就寝前に
集中して水分を取っていることがわかります。
夜にめがけて水分を取っていれば、足に溜まった水分
(夕方、足がむくんでいませんか?)
が、横になって心臓と足の高さが同じになると
ようやく心臓に帰ってきて
だぶついている水分を腎臓がろ過を始め、
おしっこになって溜まってきます。
対策は二つです。
散歩などをして、第2の心臓であるふくらはぎを使って
足に溜まった血液を心臓に”能動的に”還流させる。
もう一つは、朝目覚めた時から、早め早めの水分摂取を心がけて
1日に必要な水分を早めに摂る習慣を、意識して身につける。
1日に最低1500mL は水分補給が必要になります。
暑いシーズンは、不感蒸泄(自分では意識せずに水分を奪われています)以外に、
汗として体表温度を下げるために(汗が蒸発するときに、気化熱として熱を奪っていきます)
水分が出ていきますので、
積極的な水分摂取が必要になります。
熱中症にかからないためにも、早めの水分補給に努められてください。
A8からのメルマガ希望
2019年07月20日
6〜8月は脳梗塞に注意 〜見過ごしてしまう「前兆」とは〜
若い人でも 油断大敵!
6〜8月は脳梗塞に注意
〜見過ごしてしまう「前兆」とは〜
急に暑くなってきました。
この時期ストレスが続いたり、
長時間労働したりする人には、
脳梗塞のリスクがあることを知ってほしいと思います。
◇若くても油断は禁物
メディア関連の仕事をしている38歳の男性。
仕事が忙しく、今年春の定期健康診断を受けていないため、
産業医の面談をすることになり、お会いしました。
ちょうど出張帰りでしたが、
2日前から頭が痛い、首が凝る、ということでした。
出張先で忙しく、夜まで打ち合わせが続き、
終わった後にビールを飲み、
翌朝、すぐに報告会議があるというので出社したとのことでした。
血圧を測定したところ、なんと180/120という値で、
すぐに病院で受診をしてもらいました。
その結果、高血圧による頭痛で、脳血管障害の恐れもあるとのこと。
安静を指示され、その日は緊急入院となりました。
◇睡眠不足やストレスで血圧上昇
夏場だから血圧は低くなるはずと油断していると、
睡眠不足、塩分の多い外食とストレスで血圧が高くなっていることがあります。
これから夏場にかけて、汗をかき、
水分補給が十分ではない場合、脳梗塞のリスクも上昇します。
頭痛や首の凝りなどが続くときは、血圧を測ってみてください。
高いときには、すぐに受診をしましょう。
また、血圧は正常でも、
唇の周りに違和感があり、
しびれた感じがあるときや、
体に力が入らないときなども、
脳梗塞の前兆の場合がありますから、受診してください。
脳梗塞が冬の病気と思い込んでいる方も多いのですが、
実は6月から8月は脳梗塞の危険なシーズンです。
◇脳梗塞の前兆「しびれ感」
脳梗塞の前兆に、一過性脳虚血発作(TIA)というのがあります。
TIAとは、脳の血管が一時的に閉塞するものの、すぐに改善するという状態です。
まず、口の周りがしびれたり、
体のどちらか半分がまひしたり、
言葉が出にくく、舌がもつれたりなどの症状があります。
しかし、すぐに改善するので、
安心してしまうことが多く、
これが危険なのです。
その後、24時間から48時間以内に脳梗塞を起こすことが多いからです。
こうした症状があるときは、ためらわずに救急車を呼んで受診してください。
◇予防のための6カ条
以下は、夏場の脳梗塞を予防するための6カ条です。
1.水分の補給で脱水防止
水分補給の大切さは知っていても、
仕事で会議が続いたり、
車の運転で長時間、温室状態の車内にいたりした場合、
汗をかいて脱水状態になることがあります。
常にミネラルウオーターのボトルを持参して、
時間を決めて飲んでおくことをお勧めします。
会議であっても、
周りの人が飲んでいないからと遠慮せず、
水分を補給してください。
2. ストレスと睡眠不足に注意
ストレスが多く、眠りが浅い、朝早く目が覚めてしまって
熟睡感がないなどの場合、
血圧が上昇していることがあります。
寝る前に、身体をストレッチなどで緩めておくと、睡眠の質が改善します。
3.就寝前の呼吸で自律神経調整
寝る前の呼吸で睡眠の質は変わります。
鼻から息を吸い、吸う息の倍の長さで吐くという呼吸をすると、
交感神経の緊張が緩み、血圧が安定します。
寝る前の10分間ほど、この呼吸で緊張を緩めてください。
4.夜のビールはほどほどに
ビールは利尿を促すので、脱水になりやすいといえます。
ビールを飲んで水分を取ったと思うのは危険です。
夜、ビールを大量に飲み、そのまま寝てしまうというパターンはリスクが大きいです。
5.血圧を測ってみよう
血圧計はお持ちですか。
1台、家に置いて、時々測る習慣をつけてはどうでしょう。
普段低くても、急に高いことに気がついたら、
睡眠を十分に取って、リラックスする時間を増やすようにしてください。
6.楽観バイアス禁止
しびれがあったり、言葉が出にくくなったりしたら、
すぐ症状が治まっても、必ず受診をしてください。
何か変だと気付いても、
直ぐ治ると、受診するのを遠慮したりすることがあります。
脳梗塞は、治療開始が早ければ早いほど、予後がいいので受診をしてください。
(文 海原純子)(2019/05/27 06:00)
『時事メディカル』 ハヤミミ|Dr.純子のメディカルサロン から転写
https://medical.jiji.com/topics/1183?fbclid=IwAR0IjYAmQOWdZkn9aaFfE821u3O7jBiiT5ymaqQpHcr7bb3mRvZbjeqkLBw
6〜8月は脳梗塞に注意
〜見過ごしてしまう「前兆」とは〜
急に暑くなってきました。
この時期ストレスが続いたり、
長時間労働したりする人には、
脳梗塞のリスクがあることを知ってほしいと思います。
◇若くても油断は禁物
メディア関連の仕事をしている38歳の男性。
仕事が忙しく、今年春の定期健康診断を受けていないため、
産業医の面談をすることになり、お会いしました。
ちょうど出張帰りでしたが、
2日前から頭が痛い、首が凝る、ということでした。
出張先で忙しく、夜まで打ち合わせが続き、
終わった後にビールを飲み、
翌朝、すぐに報告会議があるというので出社したとのことでした。
血圧を測定したところ、なんと180/120という値で、
すぐに病院で受診をしてもらいました。
その結果、高血圧による頭痛で、脳血管障害の恐れもあるとのこと。
安静を指示され、その日は緊急入院となりました。
◇睡眠不足やストレスで血圧上昇
夏場だから血圧は低くなるはずと油断していると、
睡眠不足、塩分の多い外食とストレスで血圧が高くなっていることがあります。
これから夏場にかけて、汗をかき、
水分補給が十分ではない場合、脳梗塞のリスクも上昇します。
頭痛や首の凝りなどが続くときは、血圧を測ってみてください。
高いときには、すぐに受診をしましょう。
また、血圧は正常でも、
唇の周りに違和感があり、
しびれた感じがあるときや、
体に力が入らないときなども、
脳梗塞の前兆の場合がありますから、受診してください。
脳梗塞が冬の病気と思い込んでいる方も多いのですが、
実は6月から8月は脳梗塞の危険なシーズンです。

◇脳梗塞の前兆「しびれ感」
脳梗塞の前兆に、一過性脳虚血発作(TIA)というのがあります。
TIAとは、脳の血管が一時的に閉塞するものの、すぐに改善するという状態です。
まず、口の周りがしびれたり、
体のどちらか半分がまひしたり、
言葉が出にくく、舌がもつれたりなどの症状があります。
しかし、すぐに改善するので、
安心してしまうことが多く、
これが危険なのです。
その後、24時間から48時間以内に脳梗塞を起こすことが多いからです。
こうした症状があるときは、ためらわずに救急車を呼んで受診してください。
◇予防のための6カ条
以下は、夏場の脳梗塞を予防するための6カ条です。
1.水分の補給で脱水防止
水分補給の大切さは知っていても、
仕事で会議が続いたり、
車の運転で長時間、温室状態の車内にいたりした場合、
汗をかいて脱水状態になることがあります。
常にミネラルウオーターのボトルを持参して、
時間を決めて飲んでおくことをお勧めします。
会議であっても、
周りの人が飲んでいないからと遠慮せず、
水分を補給してください。
2. ストレスと睡眠不足に注意
ストレスが多く、眠りが浅い、朝早く目が覚めてしまって
熟睡感がないなどの場合、
血圧が上昇していることがあります。
寝る前に、身体をストレッチなどで緩めておくと、睡眠の質が改善します。
3.就寝前の呼吸で自律神経調整
寝る前の呼吸で睡眠の質は変わります。
鼻から息を吸い、吸う息の倍の長さで吐くという呼吸をすると、
交感神経の緊張が緩み、血圧が安定します。
寝る前の10分間ほど、この呼吸で緊張を緩めてください。
4.夜のビールはほどほどに
ビールは利尿を促すので、脱水になりやすいといえます。
ビールを飲んで水分を取ったと思うのは危険です。
夜、ビールを大量に飲み、そのまま寝てしまうというパターンはリスクが大きいです。
5.血圧を測ってみよう
血圧計はお持ちですか。
1台、家に置いて、時々測る習慣をつけてはどうでしょう。
普段低くても、急に高いことに気がついたら、
睡眠を十分に取って、リラックスする時間を増やすようにしてください。
6.楽観バイアス禁止
しびれがあったり、言葉が出にくくなったりしたら、
すぐ症状が治まっても、必ず受診をしてください。
何か変だと気付いても、
直ぐ治ると、受診するのを遠慮したりすることがあります。
脳梗塞は、治療開始が早ければ早いほど、予後がいいので受診をしてください。
(文 海原純子)(2019/05/27 06:00)
『時事メディカル』 ハヤミミ|Dr.純子のメディカルサロン から転写
https://medical.jiji.com/topics/1183?fbclid=IwAR0IjYAmQOWdZkn9aaFfE821u3O7jBiiT5ymaqQpHcr7bb3mRvZbjeqkLBw
2019年07月14日
異物誤飲による乳幼児の救急外来受診、米で1990年代から倍増
(ホタン電池、磁石複数で緊急手術になった症例報告はあります。
乳幼児はなんでも口に入れて確認しますので、
床に危険なものがないか、目線を低くして見直してみてください。
タバコを食べて救急外来を受診した子供の胃洗浄をしたこともありました)
異物誤飲による乳幼児の救急外来受診、米で1990年代から倍増
提供元:HealthDay News 公開日:2019/05/21
米国では、毎日、約100人の乳幼児が
玩具の部品や電池、磁石などの異物誤飲により救急外来を受診しており、
その件数は1990年代半ばから2015年までに倍増したことが、
米ネーションワイド小児病院のDanielle Orsagh-Yentis氏らの研究で明らかになった。
研究の詳細は「Pediatrics」4月12日オンライン版に掲載された。
研究では、全国電子傷害監視システム(National Electronic Injury Surveillance System)を用いて、
1995〜2015年に、異物誤飲により救急外来で治療を受けた6歳未満の乳幼児のデータを収集し、後ろ向きに分析した。
調査期間中に、75万9,074人の乳幼児が異物誤飲により救急外来を受診したと推定された。
分析の結果、異物誤飲による救急外来受診の頻度は、
1995年から2015年にかけて毎年平均4%以上増加したことが分かった。
また、乳幼児1万人当たりの異物誤飲の年間発生率は、
1995年の9.5件に対し、2015年には18件まで倍増していた(P<0.001)。
事例の多く(約62%)は、周囲のことに興味を持ち始め、物を口の中に入れて
形や感触などを学ぶ発達段階にある1〜3歳の子どもによるもので、
全体の21.3%を1歳児が占めていた。
また、男児が全体の52.9%と半数をやや上回っていた。
誤飲した異物としては硬貨(主に1セント硬貨)が61.7%と最も多く、
玩具(10.3%)、宝石類(7.0%)、電池(6.8%)が続いた。
電池のほとんど(85.9%)はボタン電池であった。
なお、10人中9人の子どもの経過は良好で、治療後すぐに退院できたという。
乳幼児の異物誤飲による救急外来受診が急増した理由は、
実際に事故の件数が増えたためなのか、
事故が厳密に報告され、記録されるようになったためなのかは分かっていないが、
Orsagh-Yentis氏は「どちらも可能性がある」と述べている。
特に家庭でボタン電池が広く使われるようになったことや、
全米規模の傷害監視システムの普及により、
以前よりも多くの事故例が把握されるようになったことが影響した可能性が考えられるという。
Orsagh-Yentis氏は、乳幼児の誤飲事故を減らすためには、
子どもの手の届かないところに物を保管したり、
年齢に適した玩具を選んだりすることが重要だと指摘する。
「特にボタン電池や強力な磁石、硬貨などの小さい物は、
子どもの目につかない場所にしまうべきだ。
また、玩具を組み立てたり、子どもに与えたりする際には説明書をよく読み、それに従ってほしい」
と呼び掛けている。
また、同氏は、もし子どもが何かを飲み込んだ可能性があれば、
まず、かかりつけの小児科医に電話して指示を仰ぐことを勧めている。
ボタン電池や磁石を飲み込んだ可能性があれば、
すぐに救急科を受診し、
その際には飲んだ物の写真や包装を持参するとよいと
助言している。
この研究には関与していない、
子どもの怪我防止に取り組む国際団体「Safe Kids Worldwide」で
リサーチディレクターを務めるMorag MacKay氏は、
子どもの目線で周囲を観察することを勧めている。
また、同氏は、子どもに玩具やゲームを与えるときには、
子どもの年齢に適したものを選び、
小さな部品や他に危険がないかを十分に確認すべきだとしている。
「乳幼児期は何でも手に取って口に入れたくなる時期だが、
ちょっとした対策で事故は防げる」と、同氏は付け加えている。
[2019年4月12日/HealthDayNews]Copyright (c) 2019 HealthDay.
原著論文はこちら
Orsagh-Yentis D, et al. Pediatrics. 2019 Apr 12. [Epub ahead of print]
乳幼児はなんでも口に入れて確認しますので、
床に危険なものがないか、目線を低くして見直してみてください。
タバコを食べて救急外来を受診した子供の胃洗浄をしたこともありました)
異物誤飲による乳幼児の救急外来受診、米で1990年代から倍増
提供元:HealthDay News 公開日:2019/05/21
米国では、毎日、約100人の乳幼児が

玩具の部品や電池、磁石などの異物誤飲により救急外来を受診しており、
その件数は1990年代半ばから2015年までに倍増したことが、
米ネーションワイド小児病院のDanielle Orsagh-Yentis氏らの研究で明らかになった。
研究の詳細は「Pediatrics」4月12日オンライン版に掲載された。
研究では、全国電子傷害監視システム(National Electronic Injury Surveillance System)を用いて、
1995〜2015年に、異物誤飲により救急外来で治療を受けた6歳未満の乳幼児のデータを収集し、後ろ向きに分析した。
調査期間中に、75万9,074人の乳幼児が異物誤飲により救急外来を受診したと推定された。
分析の結果、異物誤飲による救急外来受診の頻度は、
1995年から2015年にかけて毎年平均4%以上増加したことが分かった。
また、乳幼児1万人当たりの異物誤飲の年間発生率は、
1995年の9.5件に対し、2015年には18件まで倍増していた(P<0.001)。
事例の多く(約62%)は、周囲のことに興味を持ち始め、物を口の中に入れて
形や感触などを学ぶ発達段階にある1〜3歳の子どもによるもので、
全体の21.3%を1歳児が占めていた。
また、男児が全体の52.9%と半数をやや上回っていた。
誤飲した異物としては硬貨(主に1セント硬貨)が61.7%と最も多く、
玩具(10.3%)、宝石類(7.0%)、電池(6.8%)が続いた。
電池のほとんど(85.9%)はボタン電池であった。
なお、10人中9人の子どもの経過は良好で、治療後すぐに退院できたという。
乳幼児の異物誤飲による救急外来受診が急増した理由は、
実際に事故の件数が増えたためなのか、
事故が厳密に報告され、記録されるようになったためなのかは分かっていないが、
Orsagh-Yentis氏は「どちらも可能性がある」と述べている。
特に家庭でボタン電池が広く使われるようになったことや、
全米規模の傷害監視システムの普及により、
以前よりも多くの事故例が把握されるようになったことが影響した可能性が考えられるという。
Orsagh-Yentis氏は、乳幼児の誤飲事故を減らすためには、
子どもの手の届かないところに物を保管したり、
年齢に適した玩具を選んだりすることが重要だと指摘する。
「特にボタン電池や強力な磁石、硬貨などの小さい物は、
子どもの目につかない場所にしまうべきだ。
また、玩具を組み立てたり、子どもに与えたりする際には説明書をよく読み、それに従ってほしい」
と呼び掛けている。
また、同氏は、もし子どもが何かを飲み込んだ可能性があれば、
まず、かかりつけの小児科医に電話して指示を仰ぐことを勧めている。
ボタン電池や磁石を飲み込んだ可能性があれば、
すぐに救急科を受診し、
その際には飲んだ物の写真や包装を持参するとよいと
助言している。
この研究には関与していない、
子どもの怪我防止に取り組む国際団体「Safe Kids Worldwide」で
リサーチディレクターを務めるMorag MacKay氏は、
子どもの目線で周囲を観察することを勧めている。
また、同氏は、子どもに玩具やゲームを与えるときには、
子どもの年齢に適したものを選び、
小さな部品や他に危険がないかを十分に確認すべきだとしている。
「乳幼児期は何でも手に取って口に入れたくなる時期だが、
ちょっとした対策で事故は防げる」と、同氏は付け加えている。
[2019年4月12日/HealthDayNews]Copyright (c) 2019 HealthDay.
原著論文はこちら
Orsagh-Yentis D, et al. Pediatrics. 2019 Apr 12. [Epub ahead of print]






